Молочница — диагностика и лечение вагинального кандидоза в Клиническом госпитале на Яузе, Москва
Для лечения молочницы наши специалисты подберут современные препараты, которые подходят именно вам (таблетки для приема внутрь, крем, свечи, вагинальные таблетки), а также дадут рекомендации, позволяющие избежать рецидивов заболевания. В Клиническом госпитале на Яузе принимают гинекологи, имеющие многолетний опыт в диагностике и лечении вагинального кандидоза.
Записаться на приём
Вагинальный кандидоз (молочница) стал в наше время настолько привычным и распространенным заболеванием, что часто женщины сами ставят себе диагноз, а затем занимаются самолечением. А зря, ведь для успешной борьбы с болезнью важно не только устранить ее симптомы, но, прежде всего, определитьпричины возникновения вагинального кандидоза.
Вагинальный кандидоз — разновидность инфекции, при которой происходит поражение слизистой оболочки половых органов дрожжеподобными грибками рода Candida. Заболевание вызывает значительный дискомфорт, влияет на самочувствие и отрицательно сказывается на половой жизни.
Причины молочницы
Вагинальный кандидоз может быть спровоцирован многими факторами. Заболеванию могут способствовать стрессовые ситуации (в том числе операции), снижение иммунитета, сопутствующие инфекционные заболевания, кандидоз кишечника, беременность, нарушение вагинальной и кишечной микрофлоры, например, из-за приема антибиотиков, неправильное питание, постоянное использование тампонов, ношение синтетического, облегающего белья.
Многих женщин интересует, может ли молочница передаваться при половом контакте? Хотя это не половая инфекция, но в ряде случаев кандидоз передается половым путем, если мужчина страдает грибковым заболеванием мочеполовой сферы (например, кандидозным баланопоститом). Да, молочница у мужчин редко, но тоже бывает.
Диагностика и лечение молочницы в Клиническом госпитале на Яузе
Диагностика
Диагностика вагинального кандидоза начинается с опроса пациентки.
При осмотре выявляется характерная клиническая картина – белый налёт на воспаленной слизистой половых органов, обильные, творожистые выделения.
Исследование мазка из влагалища обнаруживает грибковую флору. При необходимости проводится посев с определением вида грибка и его чувствительности к антимикотическим препаратам (культуральный анализ). Среди дополнительных исследований могут быть рекомендованы обследование на половые инфекции, сахарный диабет и диагностика микрофлоры кишечника.
Записаться к гинекологу
Лечение
Как вылечить молочницу?
Общая и местная антимикотическая терапия
Гинекологи Клинического госпиталя на Яузе проводят эффективное лечение молочницы у женщин. Сегодня существует множество лекарств для борьбы с кандидозом: средства для приема внутрь, крем, вагинальные таблетки, свечи от молочницы. Среди наиболее популярных препаратов при вагинальном кандидозе флукостат, флуконазол (пероральные таблетки), клотримазол (вагинальные таблетки или крем), пимафуцин (свечи) и множество других лекарств. Подобрать оптимальную для Вас схему лечения должен врач.
Снижение роли предрасполагающих факторов
Чтобы избежать рецидивов, необходимо определить и устранить факторы, способствующие заболеванию. Если возможно, отказаться от приёма глюкокортикостероидов и цитостатиков. При сахарном диабете скорректировать медикаментозно уровень глюкозы в крови. Восстановить нормальную микрофлору в кишечнике. Кроме того, нужно с осторожностью принимать антибиотики. Обострение/возникновение молочницы после или во время курса антибиотикотерапии – обычное дело. Поэтому приём антибиотиков нужно сочетать с приёмом противогрибковых средств и пробиотиков.
Половая жизнь при молочнице
Многих интересует, можно ли при молочнице и её лечении вести половую жизнь? Можно, защищаясь презервативом. Нередко для достижения хороших результатов лечение вагинального кандидоза рекомендуется проходить вместе со своим половым партнером.
Молочница при беременности
Развитие вагинального кандидоза при беременности несёт опасность для будущей матери и для плода. Возрастает угроза развития воспалительных процессов во время беременности, послеродовых осложнений, инфицирования плода, способного привести к грибковому поражению его органов и даже гибели. Возможно заражение ребёнка в процессе родов.
Тем большее значение приобретает соблюдение правил личной гигиены, а также защита от стресса, правильное питание с достаточным количеством витаминов, прогулки, здоровый сон, способствующие укреплению естественной иммунной защиты.
При появлении признаков молочницы у беременной женщины необходимо сразу обратиться к акушеру-гинекологу, чтобы провести своевременное адекватное лечение и избежать осложнений.
Для диагностики и успешного лечения вагинального кандидоза приходите в Клинический госпиталь на Яузе.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Статья проверена врачом акушером-гинекологом, к.м.н. Сазоновой Ю.М.
, носит общий информационный характер, не заменяет консультацию специалиста.Для рекомендаций по диагностике и лечению необходима консультация врача. Записаться на приём
Лечение молочницы у женщин и мужчин
Наиболее часто молочница встречается у женского пола, однако и мужчины вполне могут обнаружить ее симптомы.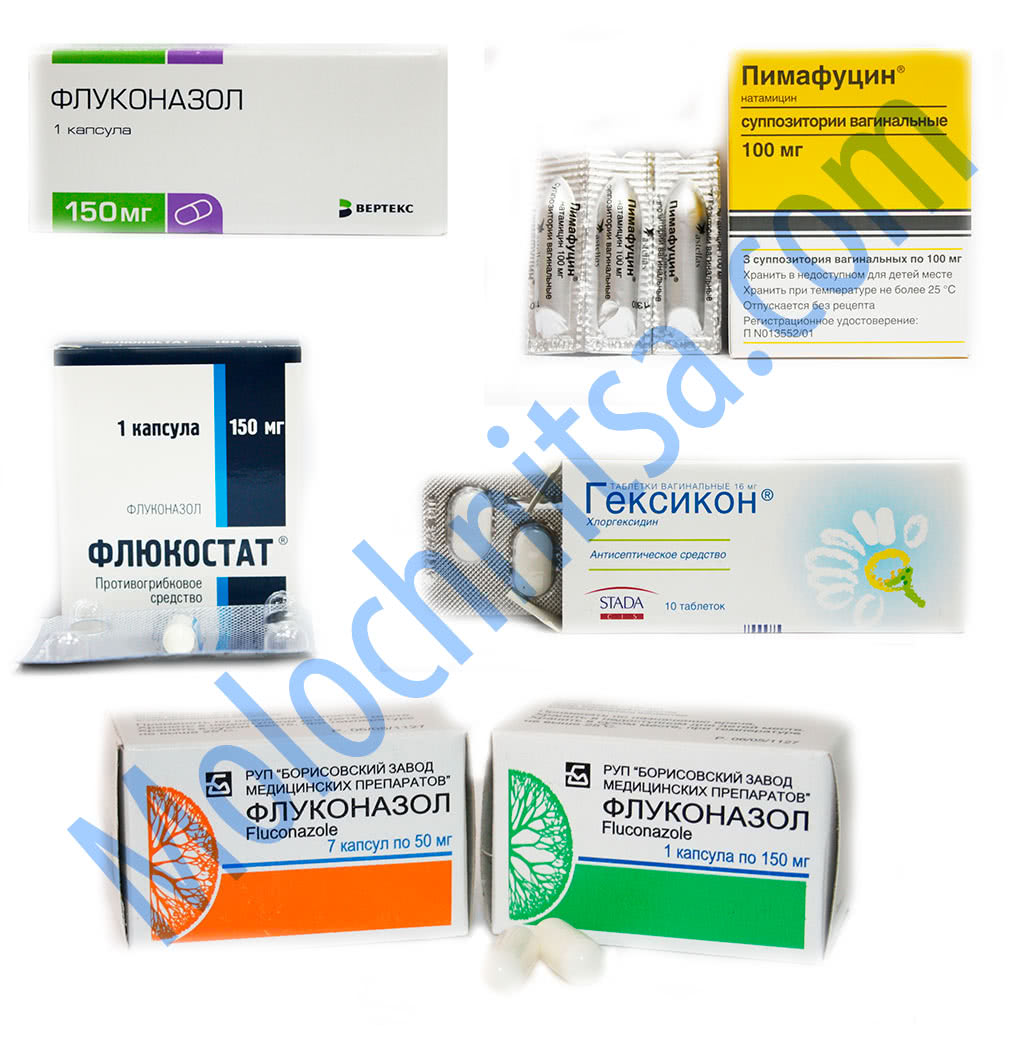 Возбудителем заболевания является грибок рода кандида, и он — житель нормальной человеческой микрофлоры. Причины его агрессивного поведения и методы борьбы с этим состоянием будут рассмотрены далее.
Возбудителем заболевания является грибок рода кандида, и он — житель нормальной человеческой микрофлоры. Причины его агрессивного поведения и методы борьбы с этим состоянием будут рассмотрены далее.
Что такое молочница
Молочница представляет собой состояние, которое было спровоцировано расцветом грибков рода кандида, из-за чего и произошло нарушение естественной микрофлоры. Кандидоз вызывает дискомфорт в области наружных половых органов.
Опасность кандидоза
Молочница не является опасным состоянием, так как она не относится к какому-либо отдельному заболеванию и не может оказать влияние на состояние шейки матки и стенок влагалища у женщин. Возникновение такого состояния как кандидоз свидетельствует о нарушениях работы организма. Поэтому повторяющаяся молочница требует проведения обследования, чтобы выяснить причину ее возникновения. Если избавиться от причины, то можно забыть о дальнейшем появлении кандидоза.
Причины
Причины, по которым может возникнуть молочница у женщин:
- беременность;
- нарушение микрофлоры;
- ослабление иммунитета;
- эндокринные болезни;
- использование противозачаточных препаратов;
- несоблюдение гигиенических норм.
Причины молочницы у мужчин:
- несоблюдение гигиенических норм;
- результат незащищенного полового акта, передача возбудителя кандиды от партнерши с молочницей;
- резкая смена климатических условий;
- применение агрессивных моющих средств;
- ослабление иммунитета;
- длительное применение антибиотика.
Симптомы
При молочнице у женщин наиболее часто наблюдаются следующие симптомы:
- Болевые ощущения возникающие при половом акте.
- Отечность и покраснение слизистых.
- Боли с резью при мочеиспускании.
- Боли с выделением творожистого содержимого из половых путей, не имеющие запаха.

- Наблюдается зуд и жжение во влагалище, способное периодически или регулярно усиливаться во время сна, после полового акта, после купания и в период менструации.
У мужчин же отмечается жжение и болевые ощущения во время опорожнения мочевого пузыря, постоянный или периодический зуд, белый налет на головке полового органа.
Диагностика
Чтобы определить наличие кандидоза потребуется взять соскоб и отправить его на дальнейшие исследования в лабораторию по выявлению патогенной микрофлоры.
Главная цель лабораторной диагностики заключается в установлении наличия грибка кандида. Если диагностика проводится у женщин, то диагноз молочница устанавливается только при большом показателе дрожжеподобных грибов, а также дополнительных симптомов дисбактериоза влагалища.
Кандидоз у мужчин устанавливается при небольшом количестве грибков, что указывает на наличие инфекции. Выраженная симптоматика позволит урологу провести более детальное обследование.
К какому врачу обратиться
При проявлении симптомов, которые указывают на кандидоз, женщине следует обратиться к гинекологу, а мужчине к урологу.
Лечение
Все лечебные процедуры, связанные с кандидозом, должны проводится только под контролем лечащего врача. При попытке самостоятельного лечения возможен переход молочницы в острую форму, в хроническую, а также возникает вероятность обострения состояния, что приведет к дальнейшему затруднительному лечению.
Лечение молочницы включает:
- Антибиотикотерапия, соблюдение личной гигиены, поддержка и защита иммунитета.
- Соблюдение диетического питания, в котором потребуется ограничить потребление углеводов.
- Полный отказ от вредных привычек.
- Применение назначенных лекарственных средств для борьбы с молочницей.
Медикаменты
В лечении молочницы, которая протекает в легкой стадии, достаточно будет использовать местные средства в качестве вагинальных мазей, свечей и таблеток. К наиболее популярным препаратам относят:
К наиболее популярным препаратам относят:
- Натамицин;
- Нистатин;
- Миконазол;
- Клотримазол;
- Изоконазол;
- Кетоконазол.
Врачи наиболее часто назначают препараты с клотримазолом, а использования вагинальных таблеток сторонятся, так как они способны подавить нормальную микрофлору влагалища.
Таблетки от кандидоза специалисты назначают в более запущенном случае, а также при хроническом течении молочницы. Практически у всех лекарственных средств действующим веществом является флуконазол, в качестве альтернативы может быть итраконазол.
В сравнении с женщинами молочница у мужчин протекает более в легко и в качестве лечения опытный специалист назначит местное лечение в виде мазей, которые потребуется наносить на пораженные места. В более тяжелых случаях могут быть назначены препараты для внутреннего применения, такие как Дифлюкан и Флуконазол.
Диета
При молочнице у женщин план диеты должен основываться на потреблении продуктов, которые обладают антибактериальным и противогрибковым эффектом. К ним можно отнести:
- чеснок;
- морепродукты;
- петрушка;
- гречка;
- белый рис;
- брокколи;
- натуральные йогурты;
- овсянка;
- огурцы.
Для мужчин при диагностике кандидоза диеты следует придерживаться до 12 месяцев, минимум составляет 4 месяца. На это время следует:
- Исключить потребление острых продуктов и различных соусов.
- Полностью отказаться от спиртного на весь период лечения.
- Есть только нежирные блюда, те, которые приготовлены на пару, вареные либо тушеные.
Профилактика
Профилактика молочницы:
- важно носить белье, изготовленное исключительно из натуральных тканей. Оно должно быть таким, чтобы нигде не натирало;
- при занятии спортом рекомендуется как можно чаще стирать свою спортивную форму;
- с целью соблюдения гигиены половых органов мыть их следует только водой, при этом используя специальное мягкое мыло;
- средства гигиены не должны иметь красителей и отдушек;
- для тех, кто страдает сахарным диабетом, контроль сахара в крови должен быть постоянным;
- придерживаться правильного питания и активно гулять на свежем воздухе, чтобы поддержать иммунитет.

Системная терапия урогенитального кандидоза | Зайдиева З.С., Магометханова Д.М.
Для цитирования: Зайдиева З.С., Магометханова Д.М. Системная терапия урогенитального кандидоза. РМЖ. 2005;1:19.
Анализ медицинской литературы последних лет показывает возросший интерес к проблеме микозов вообще и кандидоза слизистых оболочек, в частности.
Генитальные поражения, обусловленные дрожжеподобными грибами рода Candida, являются одной из наиболее частых причин обращения женщин к врачу. Бессимптомное носительство Candida отмечается у 15–20% небеременных женщин репродуктивного и пременопаузального возраста, при этом дрожжеподобные грибы обнаруживаются в небольшом количестве –
К настоящему времени описано более 100 биологических видов дрожжеподобных грибов, среди которых наиболее частыми возбудителями вагинального кандидоза у 85–90% пациенток являются Candida albicans. Среди других видов Candida клиническое значение имеют преимущественно C. glabrata (5–10%), C. tropicalis (3–5%), C. parapsilosis (3–5%), C. krusei (1–3%), а также C. pseudotropicalis и Saccharomyces cerevisiae. Спектр клинических появлений вагинального кандидоза обусловлен различными факторами, в том числе видовой принадлежностью дрожжеподобных грибов. Нередко данное заболевание приобретает рецидивирующее течение, трудно поддающееся терапии. В литературе обсуждается вопрос о снижении чувствительности грибов Candida к противогрибковым препаратам, что может являться одной из причин рецидивов кандида–инфекции.
В развитии кандидоза различают следующие этапы: прикрепление (адгезию) грибов к поверхности слизистой оболочки с ее колонизацией, внедрение (инвазию) в эпителий, преодоление эпителиального барьера слизистой оболочки, попадание в соединительную ткань собственной пластинки, преодоление тканевых и клеточных защитных механизмов, проникновение в сосуды, гематогенную диссеминацию с поражением различных органов и систем.
При поражении генитального тракта женщины наиболее приемлемым названием заболевания считается вульвовагинальный кандидоз или кандидозный вульвовагинит, поскольку поражение вульвы, как правило, обусловливает основную часть клинической картины. Соответственно локализации можно выделять, помимо вагинита и вульвита, кандидозные цервицит, кольпит, уретрит, бартолинит и т.д.
Принципиально важно различать два варианта поражения слизистых оболочек: с инвазией Candida spp. и без нее.
Инвазивный кандидоз слизистых оболочек характеризуется развитием их фибринозного воспаления (в типичных случаях – так называемой «молочницей»), а при морфологических исследованиях мазков и биоптатов обнаруживают псевдомицелий и почкующиеся дрожжевые клетки.
По особенностям клинической картины выделяют псевдомембранозную (молочница) и эритематозную/атрофическую формы заболевания. Кроме того, в зарубежной литературе нередко употребляются термины «осложненный» и «вторичный» вагинальный кандидоз. К осложненному кандидозу относят как хронические формы, так и нетипичную этиологию, выраженные клинические проявления, течение на фоне тяжелых предрасполагающих состояний (сахарный диабет, иммунодефицит), т.е. случаи, плохо поддающиеся терапии. К вторичному вульвовагинальному кандидозу обычно относят случаи возникновения инфекции на фоне существующего неинфекционного поражения половых органов.
При неинвазивном кандидозе клиническая картина существенно варьирует. Переходу кандидоносительства в заболевание способствует наличие в макроорганизме нарушений в неспецифическом и специфическом звеньях резистентности на местном и системном уровнях.
В течении заболевания выделяют острую (свежую, или спорадическую) и хроническую формы. Острая форма протекает не более 2 мес. Для вульвовагинального кандидоза вообще характерны рецидивы. Тем не менее рецидивирующий вульвовагинальный кандидоз рассматривается, как особый вариант течения хронической формы заболевания.
В этом случае под рецидивированием понимают не просто повторное появление симптомов, но довольно частое (4 и более эпизодов в течение 1 года) их возникновение, чередующееся с неманифестными периодами, в течение которых во влагалище могут обнаруживаться Candida spp. (или не обнаруживаться в ближайшие после проведенного курса лечения сроки). Другим, более тяжелым вариантом течения хронической формы является персистирующий вульвовагинальный кандидоз. При нем симптомы заболевания сохраняются постоянно с той или иной степенью выраженности, обычно стихая после проведенного лечения.
(или не обнаруживаться в ближайшие после проведенного курса лечения сроки). Другим, более тяжелым вариантом течения хронической формы является персистирующий вульвовагинальный кандидоз. При нем симптомы заболевания сохраняются постоянно с той или иной степенью выраженности, обычно стихая после проведенного лечения.
Клиническая картина вагинального кандидоза обычно характеризуется следующими симптомами:
• Обильными или умеренными творожистыми выделениями из половых путей;
• Зудом, жжением, раздражением в области наружных половых органов;
• Усилением зуда во время сна или после водных процедур и полового акта;
• Неприятным запахом, усиливающимся после половых контактов.
Одной из основных особенностей течения генитального кандидоза является его частое сочетание с бактериальной условно–патогенной флорой, обладающей высокой ферментативной и литической активностью, что создает благоприятные условия для внедрения грибов в ткани.
Выявление вагинального кандидоза основано на клинических симптомах заболевания и объективном исследовании. Среди лабораторных методов приоритет должен быть отдан посеву вагинального отделяемого. Он позволяет установить этиологию заболевания, видовую принадлежность возбудителя и дать его количественную оценку, может служить контролем эффективности лечения. Параллельно проводимая микроскопия вагинального мазка, окрашенного по Граму, позволяет дать оценку сопутствующей грибам микрофлоры (облигатные анаэробы или лактобациллы), от которой зависит выбор рациональной этиотропной терапии.
Новые сведения об этиологии, эпидемиологии и патогенезе вульвовагинального кандидоза внесли изменения в укоренившиеся в последние десятилетия подходы к терапии. Так, некоторые из них теперь признаются необоснованными. Практика показывает, что часто контакт грибов рода Candida и слизистых оболочек формирует транзиторное кандидоносительство, не требующее назначения антифунгальной терапии. Однако при изменениях в системе резистентности макроорганизма может происходить интенсивный рост грибов и устойчивая колонизация слизистых оболочек. По результатам сравнительных исследований, не способствует сокращению рецидивов заболевания лечение антимикотиками местного действия, так как не исключается возможность источника реинфекции в кишечнике. Многие пациентки считают местную терапию неприятной процедурой и преждевременно прекращают лечение. Опросы свидетельствуют, что пациентки предпочитают пероральный способ лечения вагинального кандидоза интравагинальному. Кроме того, местным препаратам свойственны многочисленные недостатки. Эти средства часто бывают неэффективны по причине того, что грибы рода Candida быстро развивают устойчивость к их действию. Применение препаратов этой группы характеризуется высокой частотой рецидивов. Существует также ряд чисто функциональных недостатков: местные препараты неудобны в применении и требуют длительного соблюдения режима лечения. При их использовании не исключается развитие побочных эффектов в виде местного раздражения компонентами препарата. Целесообразность лечения полового партнера допускается, но не доказана убедительно.
По результатам сравнительных исследований, не способствует сокращению рецидивов заболевания лечение антимикотиками местного действия, так как не исключается возможность источника реинфекции в кишечнике. Многие пациентки считают местную терапию неприятной процедурой и преждевременно прекращают лечение. Опросы свидетельствуют, что пациентки предпочитают пероральный способ лечения вагинального кандидоза интравагинальному. Кроме того, местным препаратам свойственны многочисленные недостатки. Эти средства часто бывают неэффективны по причине того, что грибы рода Candida быстро развивают устойчивость к их действию. Применение препаратов этой группы характеризуется высокой частотой рецидивов. Существует также ряд чисто функциональных недостатков: местные препараты неудобны в применении и требуют длительного соблюдения режима лечения. При их использовании не исключается развитие побочных эффектов в виде местного раздражения компонентами препарата. Целесообразность лечения полового партнера допускается, но не доказана убедительно.
Наиболее современным методом лечения кандидоза вообще и кандидозного вульвовагинита, в частности, является применение системных противогрибковых средств.
К преимуществам системной терапии вагинального кандидоза относятся:
– удобство применения препаратов;
– минимальная продолжительность лечения при острых формах;
– воздействие на возбудителя любой локализации;
– высокий противорецидивный эффект.
Лекарственные средства, применяемые для лечения вагинального кандидоза, должны отвечать следующим требованиям: низкая токсичность, эффективность, переносимость, минимальная частота выработки резистентности у возбудителей и т.д.
В последнее время для лечения вагинального кандидоза наиболее распространенными в клинической практике, современными, высокоэффективными и безопасными системными антимикотиками являются препараты, действующее вещество которых – флуконазол.
Одним из таких лекарственных средств является Дифлазон. 1 капсула препарата содержит 50, 100, 150, 200 мг флуконазола. Дифлазон – противогрибковый препарат, производное триазола. Механизм действия связан с выраженным ингибированием фермента 14a–деметилазы грибковой клетки и вследствие этого подавлением синтеза эргостерола, основного компонента грибковой и плесневой клеточной стенки.
Дифлазон – противогрибковый препарат, производное триазола. Механизм действия связан с выраженным ингибированием фермента 14a–деметилазы грибковой клетки и вследствие этого подавлением синтеза эргостерола, основного компонента грибковой и плесневой клеточной стенки.
Фармакокинетические параметры варьируют у различных пациентов, однако при приеме внутрь и внутривенном введении Дифлазона кинетические параметры сходны. После приема внутрь флуконазол хорошо абсорбируется из желудочно–кишечного тракта. Биодоступность составляет более 90%. Cmax в плазме крови достигается через 30–90 мин.
Достоинствами системных противогрибковых препаратов являются их распределение во многие органы и ткани и, как следствие, воздействие на возбудителя при любой локализации патологического процесса. Это свойство максимально выражено у флуконазола.
Дифлазон, оказывая выраженное противогрибковое действие, специфически ингибирует синтез грибковых стероидов. Препарат активен в отношении различных штаммов: Candida spp., Cryptococcus neоformans, Microsporum spp. и Trichophytum spp.; возбудителей эндемических микозов: Blastomyces dermatitidis, Coccidioides immitis, Hystoplasma capsulatum. После перорального приема в плазме крови создается почти такая же концентрация, как и после внутривенного введения (уровень в плазме крови составляет 90% от уровня флуконазола в плазме крови при внутривенном введении). При приеме внутрь 50 мг препарата максимальная концентрация в плазме составляет около 1 мг/л, при повторном назначении достигает 2–3 мг/л. Связывание с белками плазмы – около 11–12%. Vd примерно соответствует объему воды в организме. Флуконазол хорошо проникает во все жидкие среды организма, включая ликвор. Препарат не подвергается метаболизму. Выведение Дифлазона T1/2 составляет около 30 ч, что является основанием для его однократного применения.
При урогенитальном кандидозе Дифлазон назначают однократно внутрь в дозе 150 мг. Для снижения частоты рецидивов вагинального кандидоза препарат может быть использован в дозе 150 мг один раз месяц. Длительность терапии определяют индивидуально; она варьирует от 4 до 12 мес. Некоторым больным может потребоваться более частое применение.
Длительность терапии определяют индивидуально; она варьирует от 4 до 12 мес. Некоторым больным может потребоваться более частое применение.
Схема терапии должна быть установлена индивидуально для каждого конкретного больного, тем более что вагинальный кандидоз нередко сочетается с другими инфекционно–воспалительными заболеваниями половой сферы.
Что касается профилактического применения Дифлазона в дозе 150 мг однократно, то проведенные исследования показали высокую (100%) эффективность такой профилактики. Так, применение одной капсулы Дифлазона (150 мг) per os у пациенток с бактериальным вагинозом вместе с началом местного лечения препаратами метронидазола или клиндамицина позволило предупредить развитие вагинального кандидоза, как осложнения базисной терапии.
Тем не менее у части больных вагинальный кандидоз имеет тенденцию к рецидивированию, несмотря на проведенный курс терапии. В этих случаях приходится назначать длительную противорецидивную терапию Дифлазоном. При этом необходимо соблюдение ряда условий: увеличение продолжительности курса лечения, профилактическая терапия после обострения и обязательная коррекция предрасполагающих состояний. В противном случае женщина должна принимать противогрибковые препараты в течение нескольких лет. При лечении рецидивирующего вагинального кандидоза может быть полезно сочетание Дифлазона и местных противогрибковых препаратов.
Одним из таких препаратов является тержинан (в состав его входят, помимо нистатина и неомицина сульфата, орнидазол – противомикробное, антипротозойное и противогрибковое средство и преднизолон). При совместном применении (системном и местном) препаратов быстрее купируются симптомы вульвовагинита.
Для хронических рецидивирующих и персистирующих форм вульвовагинального кандидоза зачастую характерно возобновление симптомов вскоре по окончании стандартного или удвоенного курса терапии. В этих случаях рекомендуется провести начальный курс системной терапии, а затем курс профилактической терапии для предотвращения рецидива. Системные препараты назначают в стандартных дозах в течение 14 дней (Дифлазон по 50 мг ежедневно или по 150 мг дважды с интервалом в 1 нед). Далее необходимо продолжать прием препарата в меньших дозах в течение 6 мес. по 100 мг каждую неделю. После проведенного курса лечения согласно этим схемам у большинства пациенток значительно сокращается частота рецидивов.
Системные препараты назначают в стандартных дозах в течение 14 дней (Дифлазон по 50 мг ежедневно или по 150 мг дважды с интервалом в 1 нед). Далее необходимо продолжать прием препарата в меньших дозах в течение 6 мес. по 100 мг каждую неделю. После проведенного курса лечения согласно этим схемам у большинства пациенток значительно сокращается частота рецидивов.
Схемы системной терапии в зависимости от формы урогенитального кандидоза представлены в таблице.
Данные, полученные при использовании Дифлазона, показали, что уже на 2–3 день лечения отмечалось улучшение общего состояния пациенток. После окончания курса терапии у подавляющего большинства (95,5%) женщин отмечалось улучшение. Клинически оно выражалось в исчезновении выделений, гиперемии и отечности слизистой влагалища, чувства жжения и зуда. В мазках и бактериологическом посеве нити мицелия и дрожжевые клетки обнаружены не были. В мазках из влагалища лейкоцитоз составлял до 8–10 в поле зрения.
Недостаточная эффективность терапии отмечалась лишь в тех случаях, когда женщина страдала длительным рецидивирующим вагинальным кандидозом, с указанием на неоднократные курсы лечения различными препаратами, что, по–видимому, может обусловить видовую селекцию штаммов Candida, устойчивых к традиционно применяемым лекарственным средствам.
После излечения приступали к восстановлению микроценоза влагалища. Для этого местно применяли бифидумбактерин (5–10 доз в сутки) в виде влагалищных аппликаций в течение 8 дней или ацилакт в виде вагинальных свечей по 1 на ночь 1 раз в течение 10 дней.
Таким образом, при лечении урогенитального кандидоза Дифлазоном клиническое и этиологическое излечение наступило практически у всех пациенток, что говорит о том, что препарат является высокоэффективным средством лечения, который быстро купирует симптомы, удобен в применении, не вызывает побочных реакций при приеме. Следует также отметить высокую эффективность препарата при рецидивирующем течении заболевания и уменьшение колонизации грибов рода Candida в прямой кишке после его приема.
Благодаря высокой активности против Candida albicans, особенностям фармакокинетики и удобной схеме применения Дифлазон является высокоэффективным препаратом для лечения пациентов с урогенитальным кандидозом, способным обеспечить длительную защиту от рецидива. Высококомплаентный препарат Дифлазон может быть препаратом первого выбора как для лечения, так и профилактики эпизодов урогенитального кандидоза.
Лечение хронического рецидивирующего урогенитального кандидоза является сложной клинической проблемой. Оно состоит в устранении или снижении выраженности факторов риска и фоновых генитальных и экстрагенитальных заболеваний, лечении рецидива, а также назначении поддерживающей антимикотической терапии с целью профилактики рецидивов заболевания в дальнейшем.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Поделитесь статьей в социальных сетях
Порекомендуйте статью вашим коллегам
Предыдущая статья
Следующая статья
Лечение молочницы у женщин – современные подходы, препараты
Термин молочница (вагинальный кандидоз) характеризует грибковый процесс половых путей женщины, вызванный паразитированием грибков рода Candida. Эта патология требует комплексного подхода к диагностике ее причин, последующей адекватной терапии. Специалисты медицинской клиники Центромед в Ростове-на-Дону для диагностики используют современное лабораторное оборудование. Для терапии используются системные подходы и правильно подобранные лекарственные препараты.
Механизм развития и причины
Возбудителем, приводящим к развитию молочницы, является грибок рода Candida. Эти микроорганизмы – представители условно-патогенной флоры, они в незначительном количестве всегда присутствуют на слизистой оболочке влагалища. При воздействии определенных условий, провоцирующих факторов происходит их активация, с ростом и размножением грибковых клеток, что приводит к развитию воспалительного процесса. Провоцирующими факторами кандидоза являются:
При воздействии определенных условий, провоцирующих факторов происходит их активация, с ростом и размножением грибковых клеток, что приводит к развитию воспалительного процесса. Провоцирующими факторами кандидоза являются:
- Хронические инфекции, вызванные другими возбудителями.
- Длительное лечение антибиотиками, при котором уничтожается значительный объем бактерий представителей нормальной флоры.
- Изменения гормонального фона, с резкими перепадами уровня эстрогенов, прогестерона.
- Метаболические нарушения организма с повышением уровня сахара (сахарный диабет).
- Иммунодефицит — приобретенное или врожденное снижение функциональной активности иммунной системы.
- Беременность – физиологическое состояние организма женщины, при котором происходит перестройка функционирования всех его систем.
- Гормональная терапия, включая прием оральных контрацептивов.
Врач гинеколог в Ростове-на-Дону выясняет основной причинный фактор развития кандидоза, что определяет тактику ее лечения дальше.
Симптомы
Для вагинального кандидоза характерны локальные (местные) симптомы, которые приносят значительный дискомфорт в жизнь женщины. К ним относятся зуд области наружных половых органов и во влагалище, ощущение жжения, которое может усиливаться во время менструации. Нередко развивается диспареуния – болезненность во время занятий сексом. Из половых путей начинают выделяться характерные выделения белого цвета (отсюда название молочница).
Также часто развиваются симптомы основного заболевания, ставшего причиной развития вагинального кандидоза. При развитии такой патологии, как молочница у женщин, симптомы и лечение должны быть взаимосвязаны, так как устранение основной причины ее развития сделает терапию более эффективной.
Диагностика
Для подтверждения диагноза проводится микроскопическое исследование выделений из половых путей.
Лечение молочницы у женщин
Современные терапевтические мероприятия при развитии вагинального кандидоза включают выполнение несколько этапов терапии, к которым относятся:
- Уменьшение количества клеток грибка Candida, которое проводится с использованием противогрибковых средств широкого спектра действия. При нетяжелом течении применяются местные и системные ппрепараты на основе клотримазола, изоконазола, миконазола, канамицина. Лечение молочницы при беременности проводится только с использованием локальных форм препаратов (свечи или спринцевания).
- Восстановление нормальной микрофлоры влагалища – применение средств эубиотики, которые содержат бактерии нормальной микрофлоры – лактобациллы, бифидобактерии. Они принимаются внутрь в виде капсул и местно в виде вагинальных свечей.
- Мероприятия, направленные на устранение воздействия провоцирующих факторов кандидоза – терапия сахарного диабета, гормональных нарушений, коррекция терапии гормональными препаратами, восстановление функциональной активности иммунитета.
Лечение хронической молочницы проводится с обязательным включением эубиотиков, которые используются длительный период времени. После лечения молочницы женщине необходимо проводить профилактические мероприятия, направленные на исключение воздействия провоцирующих факторов. Терапия этой патологии в Ростове-на-Дону проводится нашей клиникой с учетом всех факторов успешной терапии.
Лечение кандидоза полости рта. Какими препаратами лечат?
Что такое кандидоз полости рта? Чем он вызван?
Кандидоз ротовой полости — это грибковая инфекция, возбудителями которой являются различные виды гриба рода Candida. Эти микроорганизмы относятся к условно-патогенным, то есть постоянно находятся в полости рта человека, не вызывая заболеваний. Активировать размножение грибка и развитие болезни могут гормональная перестройка организма, переохлаждение, эндокринные патологии, угнетение иммунных функций организма. Более всего кандидозу подвержены грудные дети и пожилые люди: иммунитет у детей ещё только формируется, а защитные функции организма пожилых людей часто бывают ослаблены хроническими заболеваниями.
Более всего кандидозу подвержены грудные дети и пожилые люди: иммунитет у детей ещё только формируется, а защитные функции организма пожилых людей часто бывают ослаблены хроническими заболеваниями.
Под влиянием специфических веществ, выделяемых грибком, в организме генерируется иммунный ответ, проявляющийся в виде аллергической реакции как повреждение слизистой оболочки полости рта. Candida также обладают спектром ферментов, способных внедряться в клетки эпителиальных тканей человека и разрушать их.
Как выглядит кандидоз?
Общими симптомами кандидоза являются покраснение слизистой оболочки полости рта, её отёчность, обложенный белым налётом язык, сухость во рту, высыпания в полости рта, похожие на манную крупу. В уголках губ могут появиться ранки. Если кандиды переместились на слизистую оболочку глотки, может просматриваться творожистый налёт на миндалинах. При кандидозе человек ощущает боли при приёме пищи, разговоре, жжение, пощипывание и сухость во рту.
Заболевание может проявлять себя по-разному и протекать в нескольких формах.
Острый псевдомембранозный кандидоз, он же «молочница»
Чаще встречается у детей, чем у взрослых. Новорождённый ребёнок может заразиться кандидозом от матери, проходя через родовые пути, а также во время кормления грудью. Заболеваемости «молочницей» подвержены дети более старшего возраста, чей иммунитет ослаблен длительными инфекционными заболеваниями. Также «молочница» возникает на фоне гиповитаминоза, эндокринных заболеваний, длительного приёма антибиотиков. На слизистой оболочке языка, нёба и щёк образуются точечные наросты белого цвета, сливающиеся в пятна, имеющие творожистый вид. Слизистая оболочка полости рта яркого оттенка, наблюдается сухость во рту. Язык ребёнка часто покрыт налётом, отёчен, сосочки языка увеличены. Ребёнок может отказываться от еды, жаловаться на дискомфорт, покалывание и зуд во рту. Если вовремя не обратиться к врачу, процесс распространяется по организму и сопровождается повышением температуры тела.
Если вовремя не обратиться к врачу, процесс распространяется по организму и сопровождается повышением температуры тела.
Микотическая заеда
В уголках рта имеются трещины, покрытые налётом или корочками. Иногда процесс переходит на губы, они приобретают яркий оттенок и покрываются серыми чешуйками. Развивается кандидозный хейлит. Присутствуют жжение и покалывания в данной области, боли при приёме пищи, открывании рта, при улыбке. Патология часто встречается у пожилых людей, имеющих патологические изменения прикуса.
Хронический и острый атрофический кандидоз
Белый налёт может просматриваться по бокам языка и в глубоких складках полости рта. Язык имеет малиновый оттенок и блестящую поверхность, сосочки языка сглажены. Могут поражаться уголки рта. Обычно встречается у людей, длительно использующих съёмные ортопедические конструкции. Эта форма кандидоза может как появиться внезапно, так и беспокоить пациента в течение длительного времени.
Хронический гиперпластический кандидоз
Слизистая оболочка полости рта красная. На языке и на нёбе имеется большое количество беловато-серого налёта, иногда наблюдаются желто-серые плёнки. Поверхность нёба нередко становится бугристой. Ощущается сухость во рту, боли при приёме пищи.
Как лечить кандидоз?
Если вы обнаружили у себя признаки кандидоза, в первую очередь обратитесь к врачу-стоматологу. Он произведёт осмотр полости рта, установит, что могло послужить причиной начала заболевания.
Далее врач-стоматолог назначит вам средства для местного применения с противогрибковым и обезболивающим эффектом. Для подтверждения диагноза со слизистой оболочки полости рта осуществляется забор биологического материала, после чего направляется в лабораторию на посев. Это необходимо для подтверждения диагноза.
Это необходимо для подтверждения диагноза.
Если у врача-стоматолога имеются подозрения на наличие у пациента патологии, которая могла спровоцировать развитие кандидоза, его перенаправляют к специалисту соответствующего профиля. Лечение фонового заболевания необходимо для того, чтобы в будущем избежать рецидивов грибковой инфекции.
Лечение кандидоза: рекомендации больному
На время лечения рекомендуется временно не использовать съёмные протезы. Если существует необходимость в ежедневном ношении съёмных ортопедических конструкций, рекомендуется регулярно обрабатывать их теми же антисептиками, что и полость рта. Также больному человеку придётся пересмотреть свой рацион питания. Росту грибка Candida способствуют продукты с высоким содержанием углеводов, крахмала и сахара. Они создают в полости рта среду, благоприятную для размножения патогена. Для скорейшего излечения желательно придерживаться здорового питания, употреблять много воды.
Осуществляйте гигиену полости рта после каждого приёма пищи. Соблюдайте все рекомендации врача, регулярно ополаскивайте полость рта и применяйте исключительно те лекарственные средства, которые назначил вам врач. Если с языка или щёк не сходит белый налёт, не пытайтесь удалить его самостоятельно. Вы можете травмировать слизистую оболочку ротовой полости, вследствие чего возбудитель кандидоза попадёт в кровоток, и инфекция распространится по всему организму.
Кандидоз: профилактика заболевания
Грибок Candida может обитать в кариозных полостях больных зубов, в непролеченных зубных каналах. Иногда он локализуется в микроскопических трещинах на керамических протезах и под ними, покрывает пластмассовые ортопедические конструкции. Для предотвращения развития кандидоза рекомендуется осуществлять качественную санацию полости рта, вовремя заменять устаревшие мостовидные протезы, коронки.
Избегайте самолечения. Некорректно подобранная лекарственная терапия может спровоцировать состояние дисбактериоза, в результате которого численность «полезной» микрофлоры организма уменьшится, а патогенной, например возбудителей кандидоза, увеличится.
Некорректно подобранная лекарственная терапия может спровоцировать состояние дисбактериоза, в результате которого численность «полезной» микрофлоры организма уменьшится, а патогенной, например возбудителей кандидоза, увеличится.
Если в доме есть маленький ребёнок, старайтесь придерживаться правил гигиенического ухода за детьми. Избегайте переохлаждения, стрессовых ситуаций, соблюдайте нормальный режим сна, чтобы не допустить снижения иммунитета.
Что такое урогенитальный кандидоз
Oзнакомиться с услугами по этому направлению
Урогенитальный кандидоз (молочница) – грибковое заболевание слизистых оболочек и кожи мочеполовых органов, вызываемое дрожжеподобными грибами рода Candida, который насчитывает более 150 видов. Поражение мочеполовых путей является одним из наиболее часто встречающихся проявлений кандидоза.
Молочница чаще встречается у женщин, реже – у мужчин. Развитию кандидозного вульвовагинита (цервицита, уретрита, цистита и др.) способствуют изменения в организме, снижающие защитные силы. Обычно заболевание развивается на фоне гормональных нарушений, нарушении белкового и углеводного обменов, нередко у людей, страдающих хроническими заболеваниями (диабет, туберкулёз, заболевания пищеварительной системы и др.) Заразиться кандидозом можно и половым путем, поэтому необходимо обследование половых партнеров, их лечение проводится при необходимости.
Характерными симптомами данного урологического заболевания является появление весьма типичных обильных творожистых выделений из половых путей, сопровождающихся зудом, жжением, покраснением и отеком половых органов. У некоторых женщин процесс распространяется на кожу паховых складок и перианальной области.
В последние годы все чаще встречаются длительно текущие, рецидивирующие формы генитального кандидоза.
Лечение молочницы должно быть комплексным, поэтапным, включая не только противогрибковые препараты, но и ликвидацию предрасполагающих факторов, а так же терапию сопутствующих заболеваний. Основным принципом терапии является эффективное и быстрое воздействие на грибы, т.е. оказание фунгицидного действия. Для лечения острых форм заболевания очень эффективно местное лечение. При комплексном подходе достигается не только излечение эпизода урогенитального кандидоза, но и снижение числа рецидивов заболевания.
Основным принципом терапии является эффективное и быстрое воздействие на грибы, т.е. оказание фунгицидного действия. Для лечения острых форм заболевания очень эффективно местное лечение. При комплексном подходе достигается не только излечение эпизода урогенитального кандидоза, но и снижение числа рецидивов заболевания.
Уважаемые женщины, не откладывайте визит к гинекологу, если обнаружили у себя подозрительные симптомы!
Молочница: три правила эффективного лечения
Вопрос о том, как лечить молочницу, хотя бы раз в жизни интересует любую женщину. Счастливицы, ни разу не столкнувшиеся с этим заболеванием, настолько редкое явление, что их можно считать феноменом. Остальные же вынуждены искать для себя оптимальные методы борьбы с этим заболеванием, кто единожды, а кто и неоднократно.
Осень, увы, только удваивает шансы заболевания кандидозом – так официальная медицина называет молочницу. Как известно, грибы рода Candida в незначительном количестве присутствуют в нашем организме всегда и вреда не приносят. Однако если в силу определенных причин их число начинает расти, мы получаем молочницу со всеми сопутствующими «прелестями». Осенью факторов, провоцирующих рост грибка, достаточно много, в их числе переохлаждение, вызванное резкими перепадами температуры, прием антибиотиков для лечения простудных заболеваний, так часто атакующих нас в это время года… Осень – это всегда серьезное испытание для иммунитета, и те из представительниц прекрасной половины человечества, у кого он недостаточно силен, вынуждены в итоге бороться со многими болезнями, в том числе и с молочницей.
Чтобы лечение кандидоза не превращалось в пожизненную проблему, важно запомнить три простых правила.
Правило № 1. Лучшее лечение – местное лечение
Если проблему можно решить на местном уровне – именно так ее и нужно решать. Это простое правило касается любой сферы нашей жизни, и здоровье не исключение. Препараты местного действия попадают непосредственно в очаг заболевания, а потому начинают работать быстрее, не затрагивая другие системы организма. В итоге лечение получается более эффективным и более безопасным. Так что, выбирая между таблетками и вагинальным кремом, лучше остановиться на последнем.
Это простое правило касается любой сферы нашей жизни, и здоровье не исключение. Препараты местного действия попадают непосредственно в очаг заболевания, а потому начинают работать быстрее, не затрагивая другие системы организма. В итоге лечение получается более эффективным и более безопасным. Так что, выбирая между таблетками и вагинальным кремом, лучше остановиться на последнем.
Правило № 2. Начинайте лечиться с первых симптомов
Затягивать лечение – значит стремительно отдалять собственное выздоровление. Принимать меры лучше сразу же, как только почувствуете первые симптомы заболевания. Увы, в случае с препаратами местного действия такое возможно не всегда. Во избежание такой неприятности, как протекание лекарства, порой лечение приходится отложить до конца дня. К счастью, это правило касается не всех медикаментов местного действия. Существует вагинальный крем для лечения молочницы на основе бутоконазола с уникальной запатентованной технологией VagiSiteTM, благодаря которой лечение можно начинать в любое время суток – крем не протечет, не испачкает одежду, не причинит какого-либо дискомфорта. Использовать его можно сразу же, только почувствовав недомогание, что позволит быстрее снять неприятные симптомы молочницы, а впоследствии и быстрее выздороветь.
Молочница полости рта — Диагностика и лечение
Диагностика
Диагностика молочницы зависит от локализации и установления первопричины.
Если молочница ограничена вашим ртом
Чтобы диагностировать молочницу полости рта, ваш врач или стоматолог может:
- Осмотрите свой рот, чтобы посмотреть на повреждения
- Возьмите небольшой соскоб поражения для исследования под микроскопом
- При необходимости проведите медицинский осмотр и определенные анализы крови для выявления любого возможного основного заболевания, которое может быть причиной молочницы полости рта
Если молочница в пищеводе
Чтобы диагностировать молочницу в пищеводе, врач может порекомендовать любое или все из них:
- Биопсия.
 Образец ткани культивируется на специальной среде, чтобы определить, какие бактерии или грибки, если таковые имеются, вызывают у вас симптомы.
Образец ткани культивируется на специальной среде, чтобы определить, какие бактерии или грибки, если таковые имеются, вызывают у вас симптомы. - Эндоскопическое обследование. В рамках этой процедуры ваш врач исследует пищевод, желудок и верхнюю часть тонкой кишки (двенадцатиперстной кишки) с помощью гибкой трубки с подсветкой с камерой на конце (эндоскоп).
- Физический осмотр. При необходимости может быть проведен медицинский осмотр и определенные анализы крови, чтобы попытаться определить любое возможное основное заболевание, которое могло вызвать молочницу в пищеводе.
Лечение
Цель любого лечения молочницы полости рта — остановить быстрое распространение грибка, но лучший подход может зависеть от вашего возраста, общего состояния здоровья и причины инфекции. По возможности устранение основных причин может предотвратить рецидив.
- Здоровые взрослые и дети. Ваш врач может порекомендовать противогрибковые препараты. Он выпускается в нескольких формах, включая леденцы, таблетки или жидкость, которую вы прополощиваете во рту, а затем проглатываете.Если эти лекарства для местного применения неэффективны, можно дать лекарство, которое действует на все ваше тело.
- Младенцы и кормящие матери. Если вы кормите грудью и у вашего ребенка есть молочница, вы и ваш ребенок можете передавать инфекцию туда и обратно. Ваш врач может прописать вашему ребенку мягкое противогрибковое лекарство и противогрибковый крем для груди.
- Взрослые с ослабленной иммунной системой. Чаще всего ваш врач порекомендует противогрибковые препараты.
Молочница может вернуться даже после лечения, если не устранить первопричину, такую как плохо продезинфицированные зубные протезы или использование ингаляционных стероидов.
Образ жизни и домашние средства
Эти советы могут помочь во время вспышки молочницы полости рта:
- Соблюдайте гигиену полости рта.
 Регулярно чистите щеткой и нитью. Часто меняйте зубную щетку, пока инфекция не исчезнет.Не делитесь зубными щетками.
Регулярно чистите щеткой и нитью. Часто меняйте зубную щетку, пока инфекция не исчезнет.Не делитесь зубными щетками. - Дезинфекция зубных протезов. Спросите у стоматолога, как лучше всего продезинфицировать зубные протезы, чтобы избежать повторного заражения.
- Попробуйте полоскание теплой морской водой. Растворите около 1/2 чайной ложки (2,5 миллилитра) соли в 1 стакане (237 миллилитров) теплой воды. Прополощите полоскание и выплюньте его, но не глотайте.
- Используйте прокладки для кормления. Если вы кормите грудью и у вас развивается грибковая инфекция, используйте прокладки, чтобы предотвратить распространение грибка на вашу одежду.Ищите прокладки без пластикового барьера, который может способствовать росту кандиды. Носите чистый бюстгальтер каждый день. Спросите своего врача о том, как лучше всего очистить соски груди, соски бутылочек, пустышки и любые съемные части молокоотсоса, если вы им пользуетесь.
Подготовка к приему
Скорее всего, вы начнете с посещения семейного врача или педиатра. Однако, если у вас есть основное заболевание, которое усугубляет проблему, вас могут направить к специалисту для лечения.
Вот некоторая информация, которая поможет вам подготовиться к встрече.
Что вы можете сделать
Врач, скорее всего, задаст вам ряд вопросов. Будьте готовы ответить на них, чтобы зарезервировать время, чтобы обсудить любые моменты, на которые вы хотите потратить больше времени. Ваш врач может спросить:
- Когда у вас появились симптомы?
- Вы недавно принимали антибиотики от инфекции?
- У вас астма? Если да, то пользуетесь ли вы стероидным ингалятором?
- Есть ли у вас хронические заболевания?
- Появились ли у вас новые симптомы болезни?
Чего ожидать от врача
Врач, скорее всего, задаст вам ряд вопросов. Будьте готовы ответить на них, чтобы зарезервировать время, чтобы обсудить любые моменты, на которые вы хотите потратить больше времени. Ваш врач может спросить:
Будьте готовы ответить на них, чтобы зарезервировать время, чтобы обсудить любые моменты, на которые вы хотите потратить больше времени. Ваш врач может спросить:
- Когда у вас появились симптомы?
- Вы недавно принимали антибиотики от инфекции?
- У вас астма? Если да, то пользуетесь ли вы стероидным ингалятором?
- Есть ли у вас хронические заболевания?
- Появились ли у вас новые симптомы болезни?
8 марта 2018 г.
Показать ссылки- Орофарингеальный / пищеводный кандидоз («молочница»).Центры по контролю и профилактике заболеваний. https://www.cdc.gov/fungal/diseases/candidiasis/thrush/. По состоянию на 23 мая 2017 г.
- Kauffman CA. Обзор кандидозных инфекций. https://www.uptodate.com/home. По состоянию на 24 мая 2017 г.
- Kauffman CA. Клинические проявления кандидоза ротоглотки и пищевода. https://www.uptodate.com/home. По состоянию на 23 мая 2017 г.
- Kauffman CA. Лечение кандидоза ротоглотки и пищевода. https://www.uptodate.com/home. По состоянию на 23 мая 2017 г.
- Кандидоз полости рта (молочница). Американская академия оральной и челюстно-лицевой патологии. http://www.aaomp.bizland.com/public/oral-candidiasis.php. По состоянию на 23 мая 2017 г.
- Ониши А. и др. Вмешательства для лечения кандидоза пищевода у пациентов с ослабленным иммунитетом. Кокрановская база данных систематических обзоров. http://onlinelibrary.wiley.com/wol1/doi/10.1002/14651858.CD011938/abstract. По состоянию на 23 мая 2017 г.
- Millsop JW и др. Кандидоз полости рта. Клиники дерматологии.2016; 34: 487.
- Кандидоз (кожно-слизистый). Руководство Merck Professional Version. http://www.merckmanuals.com/en-pr/professional/dermatologic-disorders/fungal-skin-infections/candidiasis-mucocutaneous. По состоянию на 23 мая 2017 г.
- Telles DR, et al. Грибковые инфекции полости рта: диагностика и лечение. Стоматологические клиники Северной Америки.
 2017; 61: 319.
2017; 61: 319. - Молочница и кормление грудью. La Leche League GB. https://www.laleche.org.uk/thrush/. По состоянию на 23 мая 2017 г.
- Wilkinson JM (экспертное заключение).Клиника Мэйо, Рочестер, Миннесота, 5 июня 2017 г.
Современное лечение кандидоза полости рта: обзор литературы
Реферат
Кандидоз или кандидоз полости рта — одна из наиболее распространенных оппортунистических грибковых инфекций полости рта у человека. Эта патология имеет широкий спектр методов лечения, которые изучаются до сих пор. Настоящее исследование предлагает обзор литературы по лечению кандидоза полости рта с целью установить, какое лечение является наиболее подходящим в каждом конкретном случае.При поиске в 24 последних статьях о лечении кандидоза был сделан вывод, что заболеваемость зависит от типа кандидоза и вирулентности инфекции. Хотя нистатин и амфотерицин b были наиболее местными лекарствами, пероральная суспензия флуконазола оказалась очень эффективным лекарством при лечении кандидоза полости рта. Было обнаружено, что флуконазол является препаратом выбора для системного лечения кандидоза полости рта. Благодаря хорошим противогрибковым свойствам, высокой приемлемости для пациентов и эффективности по сравнению с другими противогрибковыми препаратами.Но этот препарат не всегда эффективен, поэтому нам необходимо оценить и выделить другие, такие как итраконазол или кетоконазол, в тех случаях, когда штаммы Candida устойчивы к флуконазолу.
Ключевые слова: Кандидоз, лечение, миконазол, флуконазол, нистатин.
Введение
Заболеваемость грибковыми инфекциями увеличивалась за последние десятилетия, причем в более развитых странах (1). Увеличение частоты инфекций связано с некоторыми предрасполагающими факторами (), такими как использование зубных протезов, ксеростомия, длительная терапия антибиотиками, местная травма, недоедание, эндокринные расстройства, увеличение продолжительности жизни людей, среди других состояний, которые снижают качество защиты индивидуальный (2). Кандидоз полости рта является одним из наиболее частых клинических проявлений у пациентов, инфицированных вирусом иммунодефицита человека [ВИЧ], это проявление наблюдается у 90% людей, инфицированных ВИЧ (3).
Кандидоз полости рта является одним из наиболее частых клинических проявлений у пациентов, инфицированных вирусом иммунодефицита человека [ВИЧ], это проявление наблюдается у 90% людей, инфицированных ВИЧ (3).
Таблица 1
Предрасполагающие факторы.
Кандидоз ротоглотки вызывается родом Candida ; можно выделить около 150 видов. Многие из них остаются у человека в качестве комменсальных микроорганизмов, которые могут действовать как условно-патогенные микроорганизмы, часто связанные с предрасполагающими факторами, приписываемыми организму, вызывая тем самым острые или хронические инфекции (4).Наиболее важным из этих видов является C. albicans , который чаще всего выделяется из полости рта и считается более вирулентным для людей, что встречается примерно в 50% случаев кандидоза.
Клинически существует ряд различных типов кандидоза полости рта (). Поэтому при выборе терапии ориентируйтесь на тип кандидоза.
Таблица 2
Клиническая классификация.
Диагноз кандидоза полости рта в основном является клиническим и основан на распознавании поражений профессионалом, что может быть подтверждено микроскопической идентификацией Candida (5).Методы, доступные для выделения Candida в полости рта, включают прямое исследование или цитологический мазок, культивирование микроорганизмов и биопсию, которая показана в случаях гиперплазического кандидоза, поскольку этот тип может проявляться дисплазией (6).
Лечение кандидоза полости рта основано на четырех принципах (7): ранняя и точная диагностика инфекции; Исправление предрасполагающих факторов или основных заболеваний; Оценка типа инфекции Candida ; Соответствующее применение противогрибковых препаратов с оценкой соотношения эффективность / токсичность в каждом случае.
При выборе между некоторыми видами лечения он будет учитывать тип Candida , его клиническую патологию и, достаточно ли этого для местного лечения или требуется более сложный системный тип (8), всегда оценивая соотношение эффективности и токсичности ( 9). Различные препараты содержатся в.
Различные препараты содержатся в.
Таблица 3
Противогрибковые средства. Vademecum.
Регулярная гигиена полости рта и зубов с периодическим осмотром полости рта предотвратит большинство случаев кандидоза полости рта, поэтому необходимо информировать пациента о мерах гигиены полости рта.Гигиена полости рта включает чистку зубов, ротовой полости, языка и зубных протезов. А также использование ополаскивателей против Candida , таких как хлоргексидин или гексетидин, чтобы они могли проникать в те области, куда не проникает щетка. Кроме того, необходимо снимать зубные протезы на ночь и осознанно мыть их, оставляя погруженными в дезинфицирующий раствор, например, хлоргексидин (10).
Это исследование представляет собой обзор литературы по лечению кандидоза полости рта, и его цели заключаются в разработке общих рекомендаций по лечению кандидоза полости рта; Оценить препарат выбора для местного лечения кандидоза полости рта; Оцените системное лечение кандидоза полости рта.
Материалы и методы
Поиск в Medline-PubMed проводился по следующим ключевым словам: «кандидоз полости рта» ИЛИ «кандидоз полости рта» И амфотерицин, «кандидоз полости рта» ИЛИ «кандидоз полости рта» И нистатин, «кандидоз полости рта» ИЛИ « кандидоз полости рта »И миконазол,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И кетоконазол,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И клотримазол,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И флуконазол,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И итраконазол,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И лечение,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И« противогрибковая терапия ».Ключевые слова были проверены словарём MeSH [Me-dical Subject Headings] с использованием логического оператора «И», чтобы связать их.
Были установлены следующие ограничения для включения исследований: статьи, опубликованные с 2000 года, публикации на английском и испанском языках и публикации исследований на людях. В этом обзоре были рассмотрены все систематические обзоры, клинические испытания, метаанализ и сравнительные исследования.
В этом обзоре были рассмотрены все систематические обзоры, клинические испытания, метаанализ и сравнительные исследования.
Всего было идентифицировано 109 статей, 30 из которых были отобраны после прочтения тезисов.После анализа 30 статей мы наконец включили 24, поскольку те публикации, которые не соответствовали целям настоящего исследования, были исключены.
Результаты
Всего было найдено 24 статьи о противогрибковом лечении, из которых 20 были клиническими испытаниями, 3 систематическими обзорами и 1 клиническим случаем (,).
Таблица 4
Обобщенные статьи.
Таблица 4 (продолжение)
Обобщенные статьи.
Обсуждение
Инфекция Candida сегодня широко распространена, особенно среди носителей съемных протезов и плохой гигиены полости рта.В зависимости от вирулентности, локализации и типа кандидоза будет проводиться то или иное лечение.
First было поддержано использование консервативных мер перед началом медикаментозного лечения, способствующих хорошей гигиене полости рта наряду с снятием зубных протезов на ночь, таким образом, это будет способствовать удалению слоя биопленки, образующегося на протезной поверхности (11). Стоматологам следует также устранить предрасполагающие факторы и основные заболевания и попытаться продвигать использование антисептических и антибактериальных средств для полоскания полости рта, таких как хлоргексидин или гексетидин (12).Эти меры очень эффективны у пациентов с зубным стоматитом (12). Это также было обнаружено в исследовании Cross et al. (13), что у пациентов с хорошей гигиеной полости рта частота рецидивов кандидоза через 3 года была ниже.
Относительно фармакологического лечения кандидоза можно выделить две процедуры. Местные препараты, которые наносятся на пораженный участок и лечат поверхностные инфекции, а системные препараты — те, которые назначаются, когда инфекция более широко распространена и ее недостаточно при местной терапии.
В качестве первого выбора для местного лечения в течение многих лет использовались нистатин в дозах 100 000 МЕ / мл [5 мл 4 раза в день] и амфотерицин b в дозе 50 мг [5 мл 3 раза в день]. Этот выбор обусловлен тем, что они плохо всасываются в кишечном тракте, и поэтому большая часть противогрибковых средств выводится без каких-либо изменений, что снижает гепатотоксичность (14). Тем не менее, неприятный вкус и длительный рисунок мешают пациенту соблюдать режим лечения (14–16).
На протяжении многих лет он изучает эффективность других препаратов, таких как пероральный раствор флуконазола.Многие авторы сосредоточились на оценке эффективности и безопасности перорального раствора флуконазола для лечения ротоглоточного кандидоза, особенно псевдомембранозного типа, что дало хорошие результаты, хотя многие исследования все еще необходимы (14-18).
В недавнем исследовании, проведенном с участием 19 пациентов с псевдомембранозным кандидозом, показано, что суспензия флуконазола в дистиллированной воде [2 мг / мл] излечивает на 95%.
Рекомендуется промыть 5 мл раствора лекарственного средства в течение 1 минуты, а затем выплюнуть его и повторить это действие 3 раза в день в течение 1 недели.Другое исследование, в котором участвовали 36 детей с псевдомембранозным кандидозом, показало, что пероральная суспензия флуконазола в дозе 10 мг / мл дает лучшие результаты, чем нистатин. Основная проблема заключалась в плохой адгезии нистатина к слизистой оболочке полости рта и, как следствие, быстром приеме суспензии, что приводило к снижению эффективности (14).
С другой стороны, в другом исследовании, сравнивающем суспензию амфотерицина b, пероральная суспензия флуконазола дала лучшие результаты с точки зрения эрадикации Candida (16).То же самое было подтверждено Taillandier et al. (18), в котором сообщалось, что пероральная суспензия флуконазола была так же эффективна, как амфотерицин b, но лучше воспринималась пациентом.
Пероральная суспензия флуконазола вводится в дозе 10 мг / мл водной суспензии, вводя по 5 мл ежедневно в течение 7 или 14 дней. Различные исследования показывают, что это очень эффективный препарат против псевдомембранозного кандидоза, поскольку он обладает хорошей адгезией к поверхности слизистой оболочки полости рта и быстрой симптоматической реакцией.Он также предлагает удобство дозирования один раз в день, что может объяснить лучшее соблюдение пациентом режима приема препарата (14-18).
Различные исследования показывают, что это очень эффективный препарат против псевдомембранозного кандидоза, поскольку он обладает хорошей адгезией к поверхности слизистой оболочки полости рта и быстрой симптоматической реакцией.Он также предлагает удобство дозирования один раз в день, что может объяснить лучшее соблюдение пациентом режима приема препарата (14-18).
Другой широко используемый лекарственный препарат — миконазол (19). Мы нашли его в виде геля, нанося непосредственно на пораженный участок в дозах 200-500 мг в день, разделенных на 4 раза. Несмотря на свои хорошие свойства, он имеет недостаток возможного взаимодействия с другими лекарствами, такими как варфарин. Это связано с тем, что противогрибковые средства ингибируют фермент цитохром P-450, который влияет на клиренс некоторых лекарств (20,21).Кроме того, это лекарство всасывается в кишечнике, поэтому при его применении необходимо соблюдать осторожность.
Выведена на рынок альтернативная форма миконазола. Мукоадгезивная трансбуккальная таблетка миконазола 50 мг один раз в день. Имеет ограниченную системную абсорбцию. Его исполнение в основном локальное и имеет удобную форму приложения. Пациентам рекомендуется наносить закругленную сторону таблетки 50 мг на верхнюю область десны чуть выше правого или левого резца после чистки зубов утром.Таблетку следует держать на месте до растворения (22,23). Его преимущество заключается в том, что он применяется один раз в день вместо 5 раз в день с клотримазолом (24) и 4 раза в день с нистатином (25).
Эффективность этой новой формы введения была продемонстрирована в исследовании Bensadoun et al. (26). 141 пациент с раком головы и шеи с клиническими признаками и симптомами ротоглоточного кандидоза получали мукоадгезивные таблетки миконазола по 50 мг ежедневно или гель с миконазолом 125 мг четыре раза в день.Клиническое улучшение между двумя группами не было значительным, но мукоадгезивные таблетки показали более высокие концентрации в слюне и лучшую переносимость для пациента. Несмотря на более высокую стоимость, он предлагает эффективное, безопасное и хорошо переносимое местное лечение кандидоза ротоглотки (22,23,26).
Несмотря на более высокую стоимость, он предлагает эффективное, безопасное и хорошо переносимое местное лечение кандидоза ротоглотки (22,23,26).
— Системное лечение:
Несмотря на осведомленность об эффективности перечисленных выше лекарств, когда речь идет о более распространенном кандидозе или пациентах с ослабленным иммунитетом, этого было бы недостаточно.В таких случаях придется прибегать к лечению системными препаратами (25).
С момента своего появления флуконазол использовался для лечения системных инфекций Candida из-за его эффективности и хорошей переносимости. Подходящая доза составляет от 50 до 100 мг в день (27). Кроме того, при работе с пациентами с ослабленным иммунитетом, такими как ВИЧ-инфицированные или больные раком, этот препарат дает хорошие результаты, удваивая дозу (28,29). Его эффективность была продемонстрирована (27). Доза подбиралась индивидуально в зависимости от степени тяжести и типа кандидоза.Пациенты с псевдомембранозным типом начали принимать флуконазол в дозе 100 мг в день; пациенты с эритематозной разновидностью начали прием флуконазола в дозе 50 мг. Следовательно, в зависимости от клиники и вирулентности инфекции доза должна быть титрована, что даст хорошие результаты и повысит норматив в тех случаях, когда грибковая инфекция не уменьшится (27).
Для подтверждения эффективности этого препарата его сравнивали с другими противогрибковыми препаратами системного действия (29). В одном рандомизированном исследовании сравнивалась эффективность флуконазола [100 мг в день в течение 10 дней] и итраконазола [200 мг в день в течение 15 дней] у пациентов с кандидозом ротоглотки.В результате клиническое и микологическое улучшение составило 66% для первой группы и 54% для получавших итраконазол. Главный вывод этого исследования заключается в том, что у пациентов с кандидозом ротоглотки флуконазол имеет значительно лучший показатель клинического и микологического излечения по сравнению с итраконазолом. Неудачи итраконазола можно объяснить лекарственными взаимодействиями и непредсказуемой абсорбцией капсул итраконазола. Но когда флуконазол оказался неэффективным, этим пациентам был назначен итраконазол, что дало хорошие результаты.Говорят, что это был хороший препарат для устойчивых к флуконазолу штаммов Candida (29).
Но когда флуконазол оказался неэффективным, этим пациентам был назначен итраконазол, что дало хорошие результаты.Говорят, что это был хороший препарат для устойчивых к флуконазолу штаммов Candida (29).
Как было предложено выше, может случиться так, что штаммы Candida не были чувствительны к флуконазолу, и это не имеет никакого эффекта. В этом случае будут использоваться другие препараты, такие как итраконазол, или новейшие препараты, такие как вориконазол (30). Всегда помните, что штаммы, устойчивые к флуконазолу, также устойчивы к другим лекарствам (31).
Было показано, что новый противогрибковый триазол вориконазол [200 мг в день] является сильнодействующим лекарственным средством.Ally et al. (32) сравнили эффективность вориконазола и флуконазола при лечении кандидоза пищевода. Показатель успеха составил 98,3% для вориконазола и 95,1% для флуконазола. Результаты ясно показывают, что вориконазол не менее эффективен, чем флуконазол при лечении кандидоза. Это предполагает, что этот новый агент может быть полезной альтернативой устойчивым к флуконазолу штаммам Candida (32). Из-за того, что он новый, к вориконазолу мало устойчивых штаммов.Вориконазол играет важную роль в лечении кандидоза (30), хотя он еще не полностью внедрен на рынок, поэтому потребуется еще много исследований и исследований.
Было проведено несколько исследований по сравнению местных и системных препаратов. В исследовании по лечению стоматита зубных протезов сравнивалось использование таблеток кетоконазола [200 мг в день] с местным кетоконазолом [2% дважды в день] и мукоадгезивными таблетками миконазола (33). Из-за побочных эффектов кетоконазола (31), таких как тошнота, рвота и желудочно-кишечные проблемы, было поддержано использование других лекарств при лечении протезного кандидоза (34).Таким образом, использование мукоадгезивных таблеток миконазола было признано препаратом первой линии защиты от этого типа кандидоза.
Общие рекомендации по лечению включают после завершения ранней диагностики коррекцию предрасполагающих факторов или основных заболеваний и поддержание хорошей гигиены полости рта. Более того, используйте антисептики, такие как Хлоргексидин или Гексетидин, а также снимайте зубные протезы на ночь. Все это для получения хороших результатов в лечении кандидоза полости рта в качестве первой линии защиты, продолжая применение противогрибковых препаратов.Начиная с местного лечения и продолжая системное лечение для тех пациентов, которые не реагируют на местное лечение, или у пациентов с ослабленным иммунитетом.
Более того, используйте антисептики, такие как Хлоргексидин или Гексетидин, а также снимайте зубные протезы на ночь. Все это для получения хороших результатов в лечении кандидоза полости рта в качестве первой линии защиты, продолжая применение противогрибковых препаратов.Начиная с местного лечения и продолжая системное лечение для тех пациентов, которые не реагируют на местное лечение, или у пациентов с ослабленным иммунитетом.
Недавно было обнаружено, что пероральная суспензия флуконазола в качестве местного лечения в дозе 2 мг / мл 3 раза в день или 10 мг / мл один раз в день дает хорошие клинические результаты, помимо лучшего соблюдения пациентом режима приема лекарств благодаря дозировке и дозировке. приятный вкус. Несмотря на то, что в настоящее время он не является наиболее широко используемым на местном уровне, поскольку требует дальнейших клинических исследований.В настоящее время наиболее часто используемые препараты остаются в виде раствора нистатина, который содержит 100 000 МЕ / мл [5 мл 4 раза в день] и гель миконазола [от 200 до 500 мг в день, разделенных на 4 приема]. Более того, мукоадгезивные таблетки миконазола [50 мг один раз в день] считаются эффективными при лечении ротоглоточного кандидоза, но их высокая стоимость является одной из основных проблем.
Флуконазол в дозах от 50 до 100 мг в день является системным препаратом выбора, поскольку он обладает высокой эффективностью и переносимостью пациентом.Однако важно подумать о вориконазоле, который так же эффективен, как флуконазол, но все еще находится в стадии изучения. Также необходимо знать о других лекарствах, таких как итраконазол, которые эффективны, когда штаммы Candida устойчивы к флуконазолу.
Современное лечение кандидоза полости рта: обзор литературы
Реферат
Кандидоз или кандидоз полости рта — одна из наиболее распространенных оппортунистических грибковых инфекций полости рта у человека. Эта патология имеет широкий спектр методов лечения, которые изучаются до сих пор.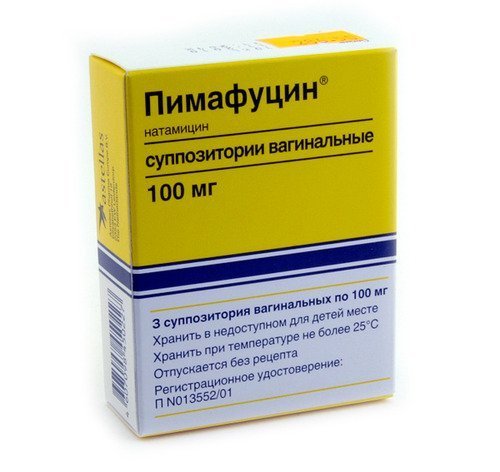 Настоящее исследование предлагает обзор литературы по лечению кандидоза полости рта с целью установить, какое лечение является наиболее подходящим в каждом конкретном случае. При поиске в 24 последних статьях о лечении кандидоза был сделан вывод, что заболеваемость зависит от типа кандидоза и вирулентности инфекции. Хотя нистатин и амфотерицин b были наиболее местными лекарствами, пероральная суспензия флуконазола оказалась очень эффективным лекарством при лечении кандидоза полости рта.Было обнаружено, что флуконазол является препаратом выбора для системного лечения кандидоза полости рта. Благодаря хорошим противогрибковым свойствам, высокой приемлемости для пациентов и эффективности по сравнению с другими противогрибковыми препаратами. Но этот препарат не всегда эффективен, поэтому нам необходимо оценить и выделить другие, такие как итраконазол или кетоконазол, в тех случаях, когда штаммы Candida устойчивы к флуконазолу.
Настоящее исследование предлагает обзор литературы по лечению кандидоза полости рта с целью установить, какое лечение является наиболее подходящим в каждом конкретном случае. При поиске в 24 последних статьях о лечении кандидоза был сделан вывод, что заболеваемость зависит от типа кандидоза и вирулентности инфекции. Хотя нистатин и амфотерицин b были наиболее местными лекарствами, пероральная суспензия флуконазола оказалась очень эффективным лекарством при лечении кандидоза полости рта.Было обнаружено, что флуконазол является препаратом выбора для системного лечения кандидоза полости рта. Благодаря хорошим противогрибковым свойствам, высокой приемлемости для пациентов и эффективности по сравнению с другими противогрибковыми препаратами. Но этот препарат не всегда эффективен, поэтому нам необходимо оценить и выделить другие, такие как итраконазол или кетоконазол, в тех случаях, когда штаммы Candida устойчивы к флуконазолу.
Ключевые слова: Кандидоз, лечение, миконазол, флуконазол, нистатин.
Введение
Заболеваемость грибковыми инфекциями увеличивалась за последние десятилетия, причем в более развитых странах (1).Увеличение частоты инфекций связано с некоторыми предрасполагающими факторами (), такими как использование зубных протезов, ксеростомия, длительная терапия антибиотиками, местная травма, недоедание, эндокринные расстройства, увеличение продолжительности жизни людей, среди других состояний, которые снижают качество защиты индивидуальный (2). Кандидоз полости рта является одним из наиболее частых клинических проявлений у пациентов, инфицированных вирусом иммунодефицита человека [ВИЧ], это проявление наблюдается у 90% людей, инфицированных ВИЧ (3).
Таблица 1
Предрасполагающие факторы.
Кандидоз ротоглотки вызывается родом Candida ; можно выделить около 150 видов. Многие из них остаются у человека в качестве комменсальных микроорганизмов, которые могут действовать как условно-патогенные микроорганизмы, часто связанные с предрасполагающими факторами, приписываемыми организму, вызывая тем самым острые или хронические инфекции (4). Наиболее важным из этих видов является C. albicans , который чаще всего выделяется из полости рта и считается более вирулентным для людей, что встречается примерно в 50% случаев кандидоза.
Наиболее важным из этих видов является C. albicans , который чаще всего выделяется из полости рта и считается более вирулентным для людей, что встречается примерно в 50% случаев кандидоза.
Клинически существует ряд различных типов кандидоза полости рта (). Поэтому при выборе терапии ориентируйтесь на тип кандидоза.
Таблица 2
Клиническая классификация.
Диагноз кандидоза полости рта в основном является клиническим и основан на распознавании поражений профессионалом, что может быть подтверждено микроскопической идентификацией Candida (5). Методы, доступные для выделения Candida в полости рта, включают прямое исследование или цитологический мазок, культивирование микроорганизмов и биопсию, которая показана в случаях гиперплазического кандидоза, поскольку этот тип может проявляться дисплазией (6).
Лечение кандидоза полости рта основано на четырех принципах (7): ранняя и точная диагностика инфекции; Исправление предрасполагающих факторов или основных заболеваний; Оценка типа инфекции Candida ; Соответствующее применение противогрибковых препаратов с оценкой соотношения эффективность / токсичность в каждом случае.
При выборе между некоторыми видами лечения он будет учитывать тип Candida , его клиническую патологию и, достаточно ли этого для местного лечения или требуется более сложный системный тип (8), всегда оценивая соотношение эффективности и токсичности ( 9).Различные препараты содержатся в.
Таблица 3
Противогрибковые средства. Vademecum.
Регулярная гигиена полости рта и зубов с периодическим осмотром полости рта предотвратит большинство случаев кандидоза полости рта, поэтому необходимо информировать пациента о мерах гигиены полости рта. Гигиена полости рта включает чистку зубов, ротовой полости, языка и зубных протезов. А также использование ополаскивателей против Candida , таких как хлоргексидин или гексетидин, чтобы они могли проникать в те области, куда не проникает щетка. Кроме того, необходимо снимать зубные протезы на ночь и осознанно мыть их, оставляя погруженными в дезинфицирующий раствор, например, хлоргексидин (10).
Кроме того, необходимо снимать зубные протезы на ночь и осознанно мыть их, оставляя погруженными в дезинфицирующий раствор, например, хлоргексидин (10).
Это исследование представляет собой обзор литературы по лечению кандидоза полости рта, и его цели заключаются в разработке общих рекомендаций по лечению кандидоза полости рта; Оценить препарат выбора для местного лечения кандидоза полости рта; Оцените системное лечение кандидоза полости рта.
Материалы и методы
Поиск в Medline-PubMed проводился по следующим ключевым словам: «кандидоз полости рта» ИЛИ «кандидоз полости рта» И амфотерицин, «кандидоз полости рта» ИЛИ «кандидоз полости рта» И нистатин, «кандидоз полости рта» ИЛИ « кандидоз полости рта »И миконазол,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И кетоконазол,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И клотримазол,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И флуконазол,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И итраконазол,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И лечение,« кандидоз полости рта »ИЛИ« кандидоз полости рта »И« противогрибковая терапия ».Ключевые слова были проверены словарём MeSH [Me-dical Subject Headings] с использованием логического оператора «И», чтобы связать их.
Были установлены следующие ограничения для включения исследований: статьи, опубликованные с 2000 года, публикации на английском и испанском языках и публикации исследований на людях. В этом обзоре были рассмотрены все систематические обзоры, клинические испытания, метаанализ и сравнительные исследования.
Всего было идентифицировано 109 статей, 30 из которых были отобраны после прочтения тезисов.После анализа 30 статей мы наконец включили 24, поскольку те публикации, которые не соответствовали целям настоящего исследования, были исключены.
Результаты
Всего было найдено 24 статьи о противогрибковом лечении, из которых 20 были клиническими испытаниями, 3 систематическими обзорами и 1 клиническим случаем (,).
Таблица 4
Обобщенные статьи.
Таблица 4 (продолжение)
Обобщенные статьи.
Обсуждение
Инфекция Candida сегодня широко распространена, особенно среди носителей съемных протезов и плохой гигиены полости рта.В зависимости от вирулентности, локализации и типа кандидоза будет проводиться то или иное лечение.
First было поддержано использование консервативных мер перед началом медикаментозного лечения, способствующих хорошей гигиене полости рта наряду с снятием зубных протезов на ночь, таким образом, это будет способствовать удалению слоя биопленки, образующегося на протезной поверхности (11). Стоматологам следует также устранить предрасполагающие факторы и основные заболевания и попытаться продвигать использование антисептических и антибактериальных средств для полоскания полости рта, таких как хлоргексидин или гексетидин (12).Эти меры очень эффективны у пациентов с зубным стоматитом (12). Это также было обнаружено в исследовании Cross et al. (13), что у пациентов с хорошей гигиеной полости рта частота рецидивов кандидоза через 3 года была ниже.
Относительно фармакологического лечения кандидоза можно выделить две процедуры. Местные препараты, которые наносятся на пораженный участок и лечат поверхностные инфекции, а системные препараты — те, которые назначаются, когда инфекция более широко распространена и ее недостаточно при местной терапии.
В качестве первого выбора для местного лечения в течение многих лет использовались нистатин в дозах 100 000 МЕ / мл [5 мл 4 раза в день] и амфотерицин b в дозе 50 мг [5 мл 3 раза в день]. Этот выбор обусловлен тем, что они плохо всасываются в кишечном тракте, и поэтому большая часть противогрибковых средств выводится без каких-либо изменений, что снижает гепатотоксичность (14). Тем не менее, неприятный вкус и длительный рисунок мешают пациенту соблюдать режим лечения (14–16).
На протяжении многих лет он изучает эффективность других препаратов, таких как пероральный раствор флуконазола. Многие авторы сосредоточились на оценке эффективности и безопасности перорального раствора флуконазола для лечения ротоглоточного кандидоза, особенно псевдомембранозного типа, что дало хорошие результаты, хотя многие исследования все еще необходимы (14-18).
Многие авторы сосредоточились на оценке эффективности и безопасности перорального раствора флуконазола для лечения ротоглоточного кандидоза, особенно псевдомембранозного типа, что дало хорошие результаты, хотя многие исследования все еще необходимы (14-18).
В недавнем исследовании, проведенном с участием 19 пациентов с псевдомембранозным кандидозом, показано, что суспензия флуконазола в дистиллированной воде [2 мг / мл] излечивает на 95%.
Рекомендуется промыть 5 мл раствора лекарственного средства в течение 1 минуты, а затем выплюнуть его и повторить это действие 3 раза в день в течение 1 недели.Другое исследование, в котором участвовали 36 детей с псевдомембранозным кандидозом, показало, что пероральная суспензия флуконазола в дозе 10 мг / мл дает лучшие результаты, чем нистатин. Основная проблема заключалась в плохой адгезии нистатина к слизистой оболочке полости рта и, как следствие, быстром приеме суспензии, что приводило к снижению эффективности (14).
С другой стороны, в другом исследовании, сравнивающем суспензию амфотерицина b, пероральная суспензия флуконазола дала лучшие результаты с точки зрения эрадикации Candida (16).То же самое было подтверждено Taillandier et al. (18), в котором сообщалось, что пероральная суспензия флуконазола была так же эффективна, как амфотерицин b, но лучше воспринималась пациентом.
Пероральная суспензия флуконазола вводится в дозе 10 мг / мл водной суспензии, вводя по 5 мл ежедневно в течение 7 или 14 дней. Различные исследования показывают, что это очень эффективный препарат против псевдомембранозного кандидоза, поскольку он обладает хорошей адгезией к поверхности слизистой оболочки полости рта и быстрой симптоматической реакцией.Он также предлагает удобство дозирования один раз в день, что может объяснить лучшее соблюдение пациентом режима приема препарата (14-18).
Другой широко используемый лекарственный препарат — миконазол (19). Мы нашли его в виде геля, нанося непосредственно на пораженный участок в дозах 200-500 мг в день, разделенных на 4 раза. Несмотря на свои хорошие свойства, он имеет недостаток возможного взаимодействия с другими лекарствами, такими как варфарин. Это связано с тем, что противогрибковые средства ингибируют фермент цитохром P-450, который влияет на клиренс некоторых лекарств (20,21).Кроме того, это лекарство всасывается в кишечнике, поэтому при его применении необходимо соблюдать осторожность.
Несмотря на свои хорошие свойства, он имеет недостаток возможного взаимодействия с другими лекарствами, такими как варфарин. Это связано с тем, что противогрибковые средства ингибируют фермент цитохром P-450, который влияет на клиренс некоторых лекарств (20,21).Кроме того, это лекарство всасывается в кишечнике, поэтому при его применении необходимо соблюдать осторожность.
Выведена на рынок альтернативная форма миконазола. Мукоадгезивная трансбуккальная таблетка миконазола 50 мг один раз в день. Имеет ограниченную системную абсорбцию. Его исполнение в основном локальное и имеет удобную форму приложения. Пациентам рекомендуется наносить закругленную сторону таблетки 50 мг на верхнюю область десны чуть выше правого или левого резца после чистки зубов утром.Таблетку следует держать на месте до растворения (22,23). Его преимущество заключается в том, что он применяется один раз в день вместо 5 раз в день с клотримазолом (24) и 4 раза в день с нистатином (25).
Эффективность этой новой формы введения была продемонстрирована в исследовании Bensadoun et al. (26). 141 пациент с раком головы и шеи с клиническими признаками и симптомами ротоглоточного кандидоза получали мукоадгезивные таблетки миконазола по 50 мг ежедневно или гель с миконазолом 125 мг четыре раза в день.Клиническое улучшение между двумя группами не было значительным, но мукоадгезивные таблетки показали более высокие концентрации в слюне и лучшую переносимость для пациента. Несмотря на более высокую стоимость, он предлагает эффективное, безопасное и хорошо переносимое местное лечение кандидоза ротоглотки (22,23,26).
— Системное лечение:
Несмотря на осведомленность об эффективности перечисленных выше лекарств, когда речь идет о более распространенном кандидозе или пациентах с ослабленным иммунитетом, этого было бы недостаточно.В таких случаях придется прибегать к лечению системными препаратами (25).
С момента своего появления флуконазол использовался для лечения системных инфекций Candida из-за его эффективности и хорошей переносимости. Подходящая доза составляет от 50 до 100 мг в день (27). Кроме того, при работе с пациентами с ослабленным иммунитетом, такими как ВИЧ-инфицированные или больные раком, этот препарат дает хорошие результаты, удваивая дозу (28,29). Его эффективность была продемонстрирована (27). Доза подбиралась индивидуально в зависимости от степени тяжести и типа кандидоза.Пациенты с псевдомембранозным типом начали принимать флуконазол в дозе 100 мг в день; пациенты с эритематозной разновидностью начали прием флуконазола в дозе 50 мг. Следовательно, в зависимости от клиники и вирулентности инфекции доза должна быть титрована, что даст хорошие результаты и повысит норматив в тех случаях, когда грибковая инфекция не уменьшится (27).
Подходящая доза составляет от 50 до 100 мг в день (27). Кроме того, при работе с пациентами с ослабленным иммунитетом, такими как ВИЧ-инфицированные или больные раком, этот препарат дает хорошие результаты, удваивая дозу (28,29). Его эффективность была продемонстрирована (27). Доза подбиралась индивидуально в зависимости от степени тяжести и типа кандидоза.Пациенты с псевдомембранозным типом начали принимать флуконазол в дозе 100 мг в день; пациенты с эритематозной разновидностью начали прием флуконазола в дозе 50 мг. Следовательно, в зависимости от клиники и вирулентности инфекции доза должна быть титрована, что даст хорошие результаты и повысит норматив в тех случаях, когда грибковая инфекция не уменьшится (27).
Для подтверждения эффективности этого препарата его сравнивали с другими противогрибковыми препаратами системного действия (29). В одном рандомизированном исследовании сравнивалась эффективность флуконазола [100 мг в день в течение 10 дней] и итраконазола [200 мг в день в течение 15 дней] у пациентов с кандидозом ротоглотки.В результате клиническое и микологическое улучшение составило 66% для первой группы и 54% для получавших итраконазол. Главный вывод этого исследования заключается в том, что у пациентов с кандидозом ротоглотки флуконазол имеет значительно лучший показатель клинического и микологического излечения по сравнению с итраконазолом. Неудачи итраконазола можно объяснить лекарственными взаимодействиями и непредсказуемой абсорбцией капсул итраконазола. Но когда флуконазол оказался неэффективным, этим пациентам был назначен итраконазол, что дало хорошие результаты.Говорят, что это был хороший препарат для устойчивых к флуконазолу штаммов Candida (29).
Как было предложено выше, может случиться так, что штаммы Candida не были чувствительны к флуконазолу, и это не имеет никакого эффекта. В этом случае будут использоваться другие препараты, такие как итраконазол, или новейшие препараты, такие как вориконазол (30). Всегда помните, что штаммы, устойчивые к флуконазолу, также устойчивы к другим лекарствам (31).
Было показано, что новый противогрибковый триазол вориконазол [200 мг в день] является сильнодействующим лекарственным средством.Ally et al. (32) сравнили эффективность вориконазола и флуконазола при лечении кандидоза пищевода. Показатель успеха составил 98,3% для вориконазола и 95,1% для флуконазола. Результаты ясно показывают, что вориконазол не менее эффективен, чем флуконазол при лечении кандидоза. Это предполагает, что этот новый агент может быть полезной альтернативой устойчивым к флуконазолу штаммам Candida (32). Из-за того, что он новый, к вориконазолу мало устойчивых штаммов.Вориконазол играет важную роль в лечении кандидоза (30), хотя он еще не полностью внедрен на рынок, поэтому потребуется еще много исследований и исследований.
Было проведено несколько исследований по сравнению местных и системных препаратов. В исследовании по лечению стоматита зубных протезов сравнивалось использование таблеток кетоконазола [200 мг в день] с местным кетоконазолом [2% дважды в день] и мукоадгезивными таблетками миконазола (33). Из-за побочных эффектов кетоконазола (31), таких как тошнота, рвота и желудочно-кишечные проблемы, было поддержано использование других лекарств при лечении протезного кандидоза (34).Таким образом, использование мукоадгезивных таблеток миконазола было признано препаратом первой линии защиты от этого типа кандидоза.
Общие рекомендации по лечению включают после завершения ранней диагностики коррекцию предрасполагающих факторов или основных заболеваний и поддержание хорошей гигиены полости рта. Более того, используйте антисептики, такие как Хлоргексидин или Гексетидин, а также снимайте зубные протезы на ночь. Все это для получения хороших результатов в лечении кандидоза полости рта в качестве первой линии защиты, продолжая применение противогрибковых препаратов.Начиная с местного лечения и продолжая системное лечение для тех пациентов, которые не реагируют на местное лечение, или у пациентов с ослабленным иммунитетом.
Недавно было обнаружено, что пероральная суспензия флуконазола в качестве местного лечения в дозе 2 мг / мл 3 раза в день или 10 мг / мл один раз в день дает хорошие клинические результаты, помимо лучшего соблюдения пациентом режима приема лекарств благодаря дозировке и дозировке. приятный вкус. Несмотря на то, что в настоящее время он не является наиболее широко используемым на местном уровне, поскольку требует дальнейших клинических исследований.В настоящее время наиболее часто используемые препараты остаются в виде раствора нистатина, который содержит 100 000 МЕ / мл [5 мл 4 раза в день] и гель миконазола [от 200 до 500 мг в день, разделенных на 4 приема]. Более того, мукоадгезивные таблетки миконазола [50 мг один раз в день] считаются эффективными при лечении ротоглоточного кандидоза, но их высокая стоимость является одной из основных проблем.
Флуконазол в дозах от 50 до 100 мг в день является системным препаратом выбора, поскольку он обладает высокой эффективностью и переносимостью пациентом.Однако важно подумать о вориконазоле, который так же эффективен, как флуконазол, но все еще находится в стадии изучения. Также необходимо знать о других лекарствах, таких как итраконазол, которые эффективны, когда штаммы Candida устойчивы к флуконазолу.
12 домашних средств от дрожжевой инфекции (лечение и профилактика)
Хотя дрожжевые инфекции могут быть обычным явлением, они также могут раздражать и, что еще хуже, ставить женщин в неловкое положение. Хотя тяжелые инфекции могут потребовать посещения врача и рецепта, существуют безрецептурные варианты и несколько домашних средств от дрожжевых инфекций.Узнайте, как определить дрожжевую инфекцию, когда обратиться к врачу, как лечить дрожжевую инфекцию в домашних условиях и как предотвратить ее повторение.
Типы дрожжевых инфекций
Существуют разные типы дрожжевых инфекций, но все они возникают, когда участок тела заражается дрожжеподобными грибами, называемыми кандидами (о дрожжевых инфекциях). Этот грибок процветает на влажных, теплых, складчатых участках кожи, таких как пах, под грудью или подмышками. «Кандидоз — это основной тип грибковой инфекции в организме: он вызывается дрожжами и может возникать во рту, кишечнике, горле и влагалище», — объясняет Никет Сонпал, доктор медицины, терапевт и гастроэнтеролог из Нью-Йорка.«Если его не лечить правильно с помощью лекарств, он может выйти из-под контроля и заразить ваши почки и сердце».
Этот грибок процветает на влажных, теплых, складчатых участках кожи, таких как пах, под грудью или подмышками. «Кандидоз — это основной тип грибковой инфекции в организме: он вызывается дрожжами и может возникать во рту, кишечнике, горле и влагалище», — объясняет Никет Сонпал, доктор медицины, терапевт и гастроэнтеролог из Нью-Йорка.«Если его не лечить правильно с помощью лекарств, он может выйти из-под контроля и заразить ваши почки и сердце».
Существует много различных типов инфекций, вызываемых грибком кандида, в зависимости от локализации на теле и типа присутствующего кандидоза. Хотя у них действительно есть некоторые общие симптомы, они также могут иметь разные симптомы. Наиболее распространенные кандидозные инфекции:
- Кожный кандидоз возникает, когда кожа на теле инфицирована.Наиболее типичные места роста кандиды — кожа между пальцами рук или ног, ногти, подмышки, под грудью или вокруг паха. Основной симптом — красная зудящая сыпь.
- Сыпь от подгузников у младенцев иногда может быть вызвана чрезмерным разрастанием кандиды, которое происходит, когда влажная среда из-за влажных подгузников способствует развитию кандиды. Между складками кожи появляется красная сыпь, а маленькие красные точки обозначают инфицированный участок.
- Молочница полости рта возникает, когда кандидоз поражает слизистую оболочку рта или горла.Молочница полости рта представляет собой белые высыпания на внутренней стороне щек или на языке. Симптомы могут также включать неприятный запах изо рта, боль при глотании, нарушение вкуса и сухость во рту (подробнее о молочнице во рту).
- Влагалищные дрожжевые инфекции , также называемые вульвовагинальным кандидозом, возникают при чрезмерном разрастании кандиды во влагалище. Candida albicans — распространенный штамм грибка при дрожжевых инфекциях. Симптомами вагинальной дрожжевой инфекции являются раздражение, зуд, воспаление и густые белые выделения из влагалища.

«Дрожжевые инфекции являются обычным явлением и случаются у трех из четырех женщин хотя бы раз в жизни», — говорит д-р Сонпал. Поскольку вагинальные дрожжевые инфекции случаются с большинством женщин, эта статья будет посвящена только лечению и профилактике вагинальных дрожжевых инфекций.
Может ли грибковая инфекция исчезнуть сама по себе?
«Легкие версии дрожжевых инфекций могут исчезнуть сами по себе», — объясняет д-р Сонпал. «Однако не рекомендуется игнорировать дрожжевую инфекцию, потому что она, скорее всего, вернется, если ее не лечить медикаментозно.”
Хотя некоторые люди могут попробовать домашние средства от дрожжевой инфекции или лекарства, отпускаемые без рецепта, есть люди, которым следует обратиться к врачу при появлении симптомов дрожжевой инфекции. Эти пациенты включают:
- Те, кто болеют повторяющимися дрожжевыми инфекциями (четыре и более раз в год)
- Беременные
- Те, кто, возможно, были подвержены заболеваниям, передающимся половым путем (ЗППП)
- Женщины, которые не уверены, связаны ли их симптомы с дрожжевой инфекцией
- Лица, не пользующиеся домашними средствами или лекарствами, отпускаемыми без рецепта
- Пациенты с неконтролируемым диабетом или ослабленной иммунной системой из-за определенных лекарств или состояний, таких как ВИЧ
Что может прописать врач при дрожжевой инфекции?
Противогрибковые препараты, отпускаемые без рецепта, лечат дрожжевые инфекции и доступны в виде кремов или суппозиториев для внутреннего применения.Дрожжевые инфекции могут длиться от трех дней до двух недель, поэтому доступны однодневные, трехдневные или недельные методы лечения.
Существуют также противогрибковые кремы против зуда, которые входят в состав большинства средств лечения внешнего зуда. Самыми популярными брендами противогрибковых кремов для лечения вагинальных дрожжевых инфекций являются Monistat (получите купон Monistat | Что такое Monistat?) Или Vagistat. Эти процедуры также доступны в Интернете для тех, кому неудобно покупать их в магазине.
Эти процедуры также доступны в Интернете для тех, кому неудобно покупать их в магазине.
Поставщик медицинских услуг может прописать Дифлюкан (купоны на дифлюкан | Подробная информация о дифлюкане) флуконазол (купоны на флуконазол | подробности о флуконазоле), таблетку для лечения грибковых вагинальных инфекций или противогрибковое средство, отпускаемое по рецепту, например терконазол (купоны на терконазол | подробные сведения о терконазоле), которые вводятся внутрь время сна.
Получите дисконтную карту по рецепту SingleCare
Домашние средства от дрожжевых инфекций
Есть естественные способы лечения дрожжевых инфекций. Эти домашние средства от дрожжевых инфекций удобны для тех, кто хочет идти более естественным и незаметным путем.
1. Яблочный уксус
Было обнаружено, что яблочный уксус подавляет рост Candida albicans, штамма грибов, который обычно вызывает дрожжевые инфекции.
Чтобы использовать это натуральное средство, примите ванну, добавьте полстакана яблочного уксуса и полежите в ванне не менее 20 минут.
Никогда не используйте яблочный уксус в полную силу. Поскольку яблочный сидр убивает бактерии и грибки, он также может убивать здоровые бактерии в организме. Перед использованием разбавьте яблочный уксус.
2. Борная кислота
Вагинальные свечи с борной кислотой лечат дрожжевые инфекции благодаря антисептическим свойствам борной кислоты. Хотя исследования подтверждают использование этих суппозиториев, они приходят к выводу, что их следует использовать только при повторяющихся и трудно поддающихся лечению дрожжевых инфекциях.Поскольку борная кислота очень сильнодействующая, сначала следует использовать более мягкие методы лечения.
3. Кокосовое масло
Кокосовое масло, получаемое из мякоти кокосов, обладает естественными противогрибковыми свойствами. Исследование Scientifica показало, что кокосовое масло может помочь подавить развитие бактерий кандида, вызывающих дрожжевые инфекции.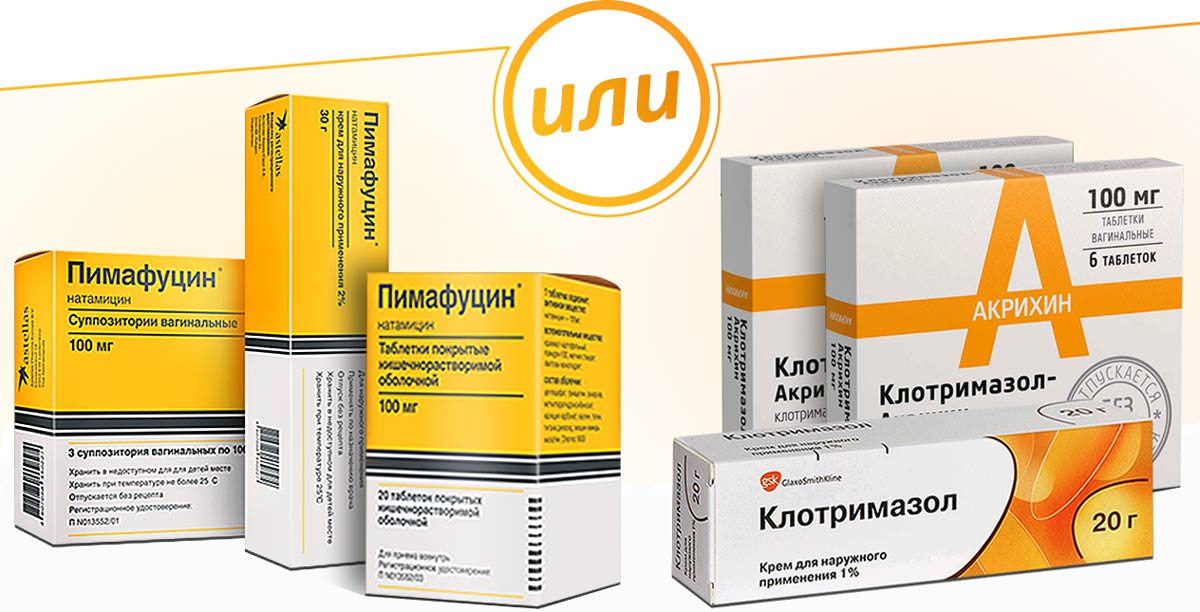 Чтобы использовать это средство, просто нанесите кокосовое масло на пораженный участок.
Чтобы использовать это средство, просто нанесите кокосовое масло на пораженный участок.
4. Клюквенный сок или таблетки
Было обнаружено, что клюквенный сок помогает при инфекциях мочевыводящих путей, предотвращая образование Candida albicans (грибка, вызывающего дрожжевые инфекции).Хотя исследования не показали его способности вылечить Candida albicans во влагалище, некоторые женщины утверждают, что получили результаты. Клюквенный сок и таблетки также очень богаты витамином С, который также может помочь предотвратить инфекцию.
5. Спринцевание
Спринцевание, отпускаемое без рецепта, может бороться с дрожжевыми инфекциями и снимать воспаление и раздражение. Однако большинство исследований показывают побочные эффекты спринцевания, и лишь немногие исследования дают положительные результаты. По данным Управления по охране здоровья женщин, врачи рекомендуют женщинам не спринцеваться, поскольку спринцевание может привести к проблемам с беременностью, вагинальным инфекциям и инфекциям, передаваемым половым путем (ИППП).
6. Чеснок
Чеснок и чесночное масло — хорошо известные противогрибковые средства. Исследования даже показали, что он обладает противогрибковым действием против Candida Albicans. В то время как более традиционные подходы могут рекомендовать вводить зубчик чеснока непосредственно во влагалище, менее инвазивный подход состоит в том, чтобы просто добавить больше свежего чеснока в пищу и включать его в другие приемы пищи.
7. Перекись водорода
Перекись водорода — сильный антисептик, убивающий дрожжи.Он не изучался специально на штаммах дрожжевых инфекций влагалища. Перед нанесением на влагалище обязательно сначала разбавьте перекись водорода.
8. Масло орегано
Было показано, что масло орегано или масло душицы подавляет рост Candida albicans. Чтобы использовать масло орегано, добавьте пару капель в средство-носитель, например, кокосовое или оливковое масло, и нанесите на пораженный участок.
9. Пробиотики
Пробиотики содержат живые бактерии, такие как бактерии Lactobacillus acidophilus , которые помогают поддерживать здоровый баланс бактерий во влагалище.Они могут лечить или предотвращать бактериальный вагиноз и инфекции мочевыводящих путей в дополнение к дрожжевым инфекциям.
Покупайте пробиотические добавки в Интернете или в магазинах. Для получения результатов от приема этих пероральных добавок может потребоваться до 10 дней. Чтобы сократить время получения результатов, некоторые женщины использовали пробиотики в виде вагинальных суппозиториев. Употребление йогурта (с живыми и активными культурами) — еще один хороший способ увеличить потребление пробиотиков.
Однако, как и многие природные средства, нет доказательств того, что пробиотики лечат дрожжевые инфекции.Исследователи все еще изучают пробиотики для лечения дрожжевых инфекций, но многие врачи рекомендуют принимать их каждый раз, когда прописаны антибиотики, поскольку дрожжевые инфекции являются возможным побочным эффектом антибиотиков.
СВЯЗАННЫЙ: Узнайте, какие пробиотики лучше всего
10. Масло чайного дерева
Масло чайного дерева — эфирное масло с противогрибковыми свойствами, которое, по утверждениям некоторых людей, лечит дрожжевые инфекции. Он работает, убивая клеточные стенки и мембраны дрожжей. Хотя в настоящее время необходимы дополнительные исследования, исследование 2015 года показало, что вагинальные свечи, содержащие масло чайного дерева, способны действовать как фунгицидное средство, тем самым убивая Candida albicans.
Как и все эфирные масла, при нанесении на тело используйте несколько капель масла чайного дерева с маслом-носителем. Женщины могут приобрести вагинальные свечи с маслом чайного дерева в Интернете.
11. Витамин C
Витамин C (купоны на витамин C | Что такое витамин C?) Повышает иммунитет организма, а с усиленной иммунной системой организм может лучше бороться с дрожжевой инфекцией. Добавьте больше витамина С, принимая добавки или употребляя богатые витамином С фрукты и овощи, такие как апельсины и брокколи.
Добавьте больше витамина С, принимая добавки или употребляя богатые витамином С фрукты и овощи, такие как апельсины и брокколи.
12. Йогурт
Йогурт (с живыми и активными культурами) является хорошим способом лечения дрожжевых инфекций из-за высокого содержания в нем пробиотиков. Как упоминалось выше, пробиотики помогают бороться с Candida Albicans. Недавнее исследование показало, что употребление йогурта, содержащего пробиотики, вместе с Lactobacillus acidophilus , помогает подавить рост дрожжей. Хотя употребление йогурта с пробиотиками может уменьшить дрожжевые инфекции, некоторые женщины даже находят облегчение, пропитывая тампон йогуртом и вводя его вагинально, не забывая часто менять его.Используя этот метод, используйте только простой несладкий йогурт или несладкий греческий йогурт. Йогурт, содержащий сахар, поможет кандидозам расти и процветать.
Как предотвратить дрожжевые инфекции
Есть несколько способов предотвратить дрожжевую инфекцию.
- Избегайте ненужного использования антибиотиков. Антибиотики могут убить здоровые бактерии во влагалище, вызывая чрезмерный рост дрожжевых грибков, что приводит к дрожжевой инфекции.
- Носите нижнее белье из хлопка. Свободное белье из хлопка в наибольшей степени способствует здоровому микробиому. Избегайте тесной и не дышащей одежды, например леггинсов. Эта одежда может создавать влажное и влажное место, что является идеальной средой для разрастания кандиды. По этой причине также важно быстро переодеться в мокрую или вспотевшую одежду, например, спортивную одежду или купальный костюм.
- Избегайте горячих ванн и обжигающих горячих ванн, которые способствуют росту кандидоза из-за теплой влажной среды.
- Принимайте пробиотики или ешьте йогурт с пробиотиками, так как они помогают сбалансировать микрофлору влагалища. Помимо лечения дрожжевых инфекций, пробиотики помогают предотвратить дрожжевые инфекции. Лучше всего принимать пробиотики, содержащие бактерии Lactobacillus rhamnosus GR-1 .

- Избегайте поведения, которое может привести к дрожжевой инфекции, например, несоблюдение правил гигиены. При соблюдении правил личной гигиены избегайте спринцеваний, ароматизированных вагинальных смывок или ароматизированных лосьонов, а также парфюмированных гигиенических продуктов возле гениталий, которые могут нарушить баланс микрофлоры влагалища.
- Избегайте сладких и полуфабрикатов . Дрожжи растут из сахара, поэтому это может вызвать их избыточный рост.
Причины рецидивирующих дрожжевых инфекций
Некоторые женщины более восприимчивы к дрожжевым инфекциям, чем другие, и будут иметь повторяющиеся дрожжевые инфекции или хронические дрожжевые инфекции. Есть несколько возможных причин, по которым кто-то может иметь дело с рецидивирующими дрожжевыми инфекциями:
- Сексуальная активность . Хотя дрожжевые инфекции не являются инфекцией, передаваемой половым путем (ИППП), партнеры могут передать кандидоз друг другу.Чтобы предотвратить это, используйте презервативы или зубные прокладки и соблюдайте правила гигиены после полового акта, например, принимайте душ. Избегайте полового акта, если у одного из партнеров есть грибковая инфекция.
- Исходная дрожжевая инфекция не была полностью вылечена или дрожжевая инфекция вызвана устойчивым к лекарствам штаммом . Симптомы могут исчезнуть до того, как инфекция будет полностью излечена. Когда это произойдет, грибковая инфекция вернется. Есть также штаммы дрожжей, которые более устойчивы к лекарствам, поэтому избавиться от них труднее, чем от других.
- Это не грибковая инфекция. Существуют и другие инфекции, такие как бактериальный вагиноз или ИППП, которые могут иметь похожие симптомы. Это одна из наиболее важных причин для посещения врача, такого как гинеколог или терапевт, когда дрожжевая инфекция не проходит.
- Люди с определенными заболеваниями, такими как ослабленная иммунная система , беременность или неконтролируемый диабет , более восприимчивы к дрожжевым инфекциям.

Хотя они могут помочь, домашние средства от дрожжевых инфекций не регулируются Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США. Результаты разнятся. Если симптомы не исчезнут в течение нескольких дней, обязательно обратитесь к врачу.
Симптомы и лечение вагинального молочницы — Болезни и состояния
Вагинальная молочница лечится лекарствами, которые можно купить без рецепта в аптеке или получить по рецепту врача общей практики.
Если вы уже болели молочницей и думаете, что заболели снова, вы можете лечить ее лекарствами, купленными в местной аптеке.В противном случае вам следует обратиться к своему терапевту за советом.
Найдите ближайшую аптеку
Лекарства от молочницы
Молочница лечится противогрибковыми препаратами, которые доступны в виде пессариев, интравагинальных кремов или капсул.
Все эти лекарства одинаково эффективны, но вы можете обнаружить, что одно удобнее использовать, чем другое.
Пессарии и кремы интравагинальные
Пессарий — это таблетка, которую вы вводите во влагалище с помощью специального аппликатора.Кремы вводятся во влагалище.
Основные виды, применяемые для лечения молочницы:
- клотримазол — продается в аптеке без рецепта
- эконазол, миконазол и фентиконазол — отпускаются по рецепту
Пессарии, отпускаемые без рецепта, обычно используются ежедневно в течение от одного до шести дней. Крем для интравагинального применения обычно используется один раз. Возможные побочные эффекты включают легкое жжение, легкое покраснение или зуд.
Эти средства также могут повредить латексные презервативы и диафрагмы, поэтому вы можете отказаться от секса или использовать другую форму контрацепции во время лечения и в течение пяти дней после него.
Капсулы
Если вы предпочитаете не использовать пессарии или интравагинальный крем, доступны противогрибковые капсулы.
Основные виды, применяемые для лечения молочницы:
- флуконазол — продается без рецепта в аптеке
- итраконазол — отпускается по рецепту
Капсулы от молочницы, отпускаемые без рецепта, обычно выпускаются в виде разовой дозы.
Возможные побочные эффекты: плохое самочувствие, расстройство желудка, диарея и головные боли.
Кремы для кожи
Если кожа вокруг входа во влагалище (вульва) также болезненна или зудит, вы можете воспользоваться противогрибковым кремом для кожи в дополнение к одной из вышеперечисленных процедур.
- Кремы, содержащие клотримазол, можно купить в аптеке без рецепта.
- Они доступны в упаковках, которые также включают противогрибковые пессарии, интравагинальный крем или капсулы.
- Обычно их наносят на кожу два или три раза в день в течение как минимум двух недель.
- Возможные побочные эффекты включают раздражение, покалывание или зуд.
В качестве альтернативы вы можете попробовать использовать обычное смягчающее средство (увлажняющий крем) рядом с влагалищем. Это может помочь облегчить ваши симптомы и вызвать меньше побочных эффектов, чем противогрибковый крем.
Смягчающие средства и противогрибковый крем для кожи могут ослабить латексные презервативы и диафрагмы, поэтому вы можете отказаться от секса или использовать другую форму контрацепции во время лечения и в течение пяти дней после него.
Секс и сексуальные партнеры
Влагалищный молочница не классифицируется как инфекция, передающаяся половым путем (ИППП), поэтому сексуальных партнеров не нужно информировать, обследовать или лечить, если у них нет никаких симптомов.
Однако риск передачи заболевания во время секса очень невелик, поэтому вы можете избегать секса до тех пор, пока оно не пройдет.
Некоторые виды лечения также могут ослабить латексные презервативы и диафрагмы (см. Выше), поэтому вы можете отказаться от секса или использовать другую форму контрацепции во время лечения и в течение нескольких дней после него.
Если молочница возвращается
Поговорите со своим терапевтом, если у вас частые приступы молочницы.
Они могут провести несколько тестов, чтобы подтвердить диагноз и проверить любую возможную первопричину, например диабет.
Они также могут дать вам рецепт, который вы можете использовать, когда симптомы вернутся, или предложить попробовать более длительный курс лечения продолжительностью до шести месяцев.
Если вы беременны или кормите грудью
Обратитесь к терапевту, если у вас молочница, вы беременны или кормите грудью.
Ваш терапевт, вероятно, порекомендует использовать пессарии или интравагинальный крем. Капсулы не рекомендуются, потому что они могут нанести вред вашему ребенку.
Если вы беременны, будьте осторожны при использовании аппликатора для введения пессария или интравагинального крема, поскольку существует небольшой риск травмирования шейки матки (шейки матки).
Противогрибковый крем или увлажняющие средства для кожи обычно можно безопасно использовать, если вы беременны или кормите грудью, а область вокруг входа во влагалище болезненна или зудит.
Лечение кандидоза (молочницы)
Кандидозная инфекция — это грибковая инфекция. Часто это легко лечить, и симптомы исчезают с помощью противогрибковых средств. Однако есть риск рецидива.
Существуют разные методы лечения разных типов кандидоза. (1, 2, 3, 4, 5)
Лечение кандидоза полости рта
Кандидозную инфекцию полости рта необходимо лечить местными противогрибковыми препаратами, а иногда и противогрибковыми средствами в форме таблеток.
В то время как пациенту с относительно легкой инфекцией и хорошим иммунным статусом для лечения могут потребоваться только местные лосьоны или краски для рта с противогрибковыми средствами, пожилому пациенту или пациенту со сниженным иммунитетом и более тяжелой инфекцией могут потребоваться пероральные противогрибковые препараты в виде таблеток и более длительная терапия.
При отсутствии лечения молочница может распространиться с образованием инвазивного кандидоза, кандидоза пищевода и т. Д.
Средства для местного применения, такие как краски для рта или полоскания, содержат клотримазол, нистатин и т. Д.
Противогрибковые средства, которые необходимо принимать в виде таблеток, содержат флуконазол или итраконазол. Они необходимы, если местные агенты не реагируют.
При кандидозном эзофагите можно ввести флуконазол или итраконазол внутривенно в виде таблеток.
В тяжелых случаях, когда эти препараты не действуют, может потребоваться более сильное противогрибковое средство — амфотерицин B.
Лечение генитального и вульвовагинального кандидоза
Противогрибковые препараты в большинстве случаев применяются местно.Если организм не реагирует на них, необходимо пероральное введение противогрибковых средств.
Лекарства для местного применения выпускаются в виде вагинальных суппозиториев или пессариев, которые представляют собой мягкие таблетки или тампоноподобные структуры, которые можно вводить во влагалище. Также доступны кремы, которые можно применять местно.
Терапия может длиться от одного дня до недели. Инфекции легкой и средней степени тяжести могут потребовать приема однократной дозы или перорального противогрибкового препарата. Показатель излечения составляет 80-90%.
Однако тем, кто не реагирует на лечение или у которых есть рецидив инфекции, требуется более длительная терапия.
Вагинальный молочница без лечения может передаваться между партнерами, вступающими в незащищенный половой акт.
Беременным и кормящим женщинам необходимо проводить местную терапию, поскольку пероральные противогрибковые препараты могут нанести вред нерожденному ребенку или помешать грудному вскармливанию.
Побочные эффекты противогрибковых средств включают тошноту, рвоту, расстройство желудка, головокружение и т. Д.
Альтернативные методы лечения вульвовагинального кандидоза включают использование местного масла чайного дерева или йогурта.
Лечение инвазивного кандидоза
В первую очередь необходимо удалить катетеры, в которых может находиться возбудитель Candid.
Для этой формы инфекции необходимы противогрибковые препараты перорально и внутривенно.
Обычно требуется несколько недель терапии. Терапия может быть продлена при тяжелых инфекциях у пациентов с ослабленным иммунитетом.
Новорожденным с инвазивным кандидозом требуется амфотерицин B в течение как минимум 3 недель.
Детям и взрослым, которые в остальном клинически стабильны, можно назначать флуконазол или эхинокандин противогрибковых препаратов, таких как каспофунгин, микафунгин или анидулафунгин.
Тем, кто находится в критическом состоянии, необходим амфотерицин B или эхинокандины. Этим пациентам требуется не менее 2 недель терапии или до тех пор, пока все признаки инфекции не исчезнут из крови.
Лечение кожного кандидоза
Лечится местными противогрибковыми средствами, такими как клотримазол, эконазол, циклопирокс, миконазол, кетоконазол, нистатин и т. Д.
Если имеется абсцесс, необходимо дренировать гной и ввести пероральные противогрибковые препараты, такие как флуконазол или итраконазол.
При поражении ногтей итраконазол назначают внутрь ежедневно в течение 3–6 месяцев.
Лечение инфекций мочевого пузыря, вызванных Candida
Применяют флуконазол в дозе 200 мг один раз в сутки перорально в течение не менее 10-14 дней.
Если есть мочевой катетер, возможно, он скапливает организм и его необходимо удалить.
Если состояние сохраняется, иногда рекомендуется промывание мочевого пузыря противогрибковым средством Амфотерицин B.
Лечение кандидоза почек или печени
Эти состояния требуют госпитализации и введения противогрибковых препаратов внутривенно.
Хирургическая терапия
Иногда может потребоваться хирургическое лечение, такое как дренирование абсцессов, удаление протезных имплантатов сердца или суставов (например, сердечных клапанов или искусственных суставов).
Профилактика кандидоза
Профилактическая терапия — пациентам, получающим химиотерапию, трансплантацию органов, трансплантацию костного мозга или страдающих подавленным иммунитетом (например, ВИЧ-инфекция, СПИД), вводят противогрибковые препараты для предотвращения кандидозных инфекций.
Флуконазол для перорального применения в этих случаях является препаратом выбора. Другие препараты включают позаконазол или каспофунгин.
Пациенты и семьи, которые могут подвергаться риску кандидозных инфекций, должны быть осведомлены о рисках.
Диабетики с ослабленным иммунитетом или принимающие стероиды должны быть осведомлены о возможности молочницы и должны быть обучены симптомам этого состояния для ранней диагностики и лечения.
Дополнительная литература
Как лечат молочницу во рту
Молочница полости рта — это грибковая инфекция полости рта, которая может поражать младенцев, детей и взрослых.Оно может быть легким и проходить само по себе, вам нужно только поддерживать рот в чистоте при использовании средств для облегчения симптомов. Некоторым людям может быть полезно употреблять йогурт или напитки с активным культивированием или использовать такие продукты, как таблетки с пробиотиками.
Молочницу можно лечить с помощью рецептурных противогрибковых средств для полоскания рта или леденцов, если она не рассасывается сама по себе.
Если эти методы лечения неэффективны, врачи могут обратиться к другим противогрибковым препаратам.
Веривелл / Нуша АшджаиДомашние средства и образ жизни
Молочница полости рта у младенцев часто проходит без лечения через неделю или две, поэтому лечение может не потребоваться.Проконсультируйтесь с педиатром, чтобы обсудить, подходит ли йогурт с активной культурой для детей старше 6 месяцев. Он содержит лактобациллы (пробиотические бактерии), которые вытесняют дрожжи во рту.
Холодная еда и напитки могут принести облегчение при ощущении жжения и зуда при молочнице. Фруктовое мороженое, мороженое, охлажденные супы, смузи и напитки с колотым льдом могут временно облегчить этот дискомфорт.
Фруктовое мороженое, мороженое, охлажденные супы, смузи и напитки с колотым льдом могут временно облегчить этот дискомфорт.
Вы также можете использовать полоскание теплой соленой водой (1/2 чайной ложки соли на 1 стакан теплой воды) для облегчения.Убедитесь, что дети выплюнули ополаскиватель, когда они закончили.
Поддержание чистоты во рту — важная часть лечения. Прополощите рот водой после еды и после приема лекарств (кроме лекарств, которые покрывают рот и борются с дрожжами). Используйте мягкую зубную щетку и чистите зубы, десны и язык два раза в день. Держите зубные протезы в чистоте и ежедневно дезинфицируйте их. Избегайте полоскания рта на спиртовой основе, так как они могут усилить чувство жжения.
Терапия, отпускаемая без рецепта
Безрецептурные пробиотические таблетки и напитки с активной культурой с ацидофильными и лактобациллами могут помочь восстановить полезные бактерии во рту и пищеварительном тракте.Они могут быть уместны в легких случаях молочницы после использования антибиотиков для других целей. В качестве бонуса они помогают восстановить бактерии в кишечнике, что часто рекомендуется после лечения антибиотиками.
Генцианвиолет — это старое безрецептурное средство для лечения молочницы у детей и взрослых, включая людей с ВИЧ. Он снова становится популярным, потому что он недорогой, безопасный и эффективный.
Генцианвиолет втирают внутрь рта, покрывая пораженные участки.Его нельзя глотать, поэтому нужно соблюдать осторожность с младенцами и маленькими детьми. Применяется два-три раза в день в течение трех дней.
Это антисептический краситель (это один из красителей при окрашивании по Граму), поэтому он может быть грязным; он поворачивает губы и все остальное до пурпурного. В настоящее время генцианвиолет изучается для использования в тех местах по всему миру, где отпускаемые по рецепту лекарства от молочницы нецелесообразны или дрожжи начали вырабатывать устойчивость. У некоторых людей возникает местное раздражение кожи и рта при использовании генцианвиолета, и редко возникают серьезные реакции.
Рецепты
При определении того, как лечить молочницу, ваш врач будет учитывать возраст пациента, состояние здоровья, тяжесть инфекции и вероятность быстрого распространения инфекции.
В случае легкой или средней степени тяжести обычным лечением будут противогрибковые леденцы, жидкость для полоскания рта или жидкость. В более тяжелых случаях обычно назначают пероральные или внутривенные противогрибковые препараты.
К наиболее распространенным лекарствам от молочницы во рту относятся:
- Mycelex (клотримазол): Это лекарство для местного применения, которое назначают в виде пастилок.Лекарство доставляется по мере того, как пастилка медленно растворяется во рту в течение 20-30 минут. Обычно его принимают пять раз в день. Не рекомендуется детям младше 3 лет.
- Миконазол : гель миконазола (наносимый на пораженные участки) можно использовать для детей старше 4 месяцев, в то время как нистатин предпочтительнее для младенцев. Его применяют до четырех раз в день и продолжают до тех пор, пока не пройдут два дня. без симптомов инфекции. Оравиг, миконазол в таблетках, доступен для людей в возрасте 16 лет и старше.Он наносится утром на десну над клыком и медленно растворяется в течение дня.
- Микостатин (нистатин): Этот препарат также обычно назначают в виде пастилок или жидкой жидкости для полоскания рта. Новорожденным и младенцам его наносят ватным тампоном или пальцем. Его дают до четырех раз в день для всех возрастных групп. Для борьбы с дрожжами необходим прямой контакт с лекарством. Принимая жидкий нистатин, нужно пропустить и проглотить лекарство. Для младенцев вы можете использовать стерильную марлевую салфетку, чтобы втирать лекарство в белые пятна с активными дрожжами.Некоторые люди сообщают, что нистатин имеет горький или кислый вкус, но ваш фармацевт может добавить к нему ароматизатор, чтобы сделать его более вкусным. Мятный ароматизатор — популярная рекомендация, так как он хорошо маскирует горечь.

- Дифлюкан (флуконазол): Обычно он используется в качестве терапии второй линии, когда нистатин оказывается неэффективным. Людям, проходящим химиотерапию, он чаще всего назначается в таблетированной форме, принимаемой один раз в день. Общие побочные эффекты Дифлюкана включают головные боли, тошноту и головокружение, но обычно они очень легкие.В некоторых случаях Дифлюкан может быть назначен для профилактики молочницы у людей, проходящих курс лечения рака. Хотя Дифлюкан является отличным препаратом для лечения молочницы полости рта, он может быть дорогостоящим. Попросите универсальный вариант — флуконазол.
Если эти рецептурные препараты окажутся неэффективными или существует риск системной инфекции, врач может обратиться к новому классу противогрибковых препаратов — эхинокандинам. К ним относятся итраконазол, позаконазол, вориконазол и амфотерицин B, которые назначают. внутривенно.
Для облегчения симптомов, а не для лечения, врач может назначить жидкость для полоскания рта, которая представляет собой комбинацию нескольких лекарств. Его часто называют волшебным ополаскивателем для рта, и его часто назначают при молочнице, которая развивается во время химиотерапии. Существует несколько различных формул, и врач определяет, какие лекарства включать и подходящую дозировку. Вы не должны пытаться смешивать лекарства дома, а доверьте эту работу фармацевту.
Руководство по обсуждению Thrush Doctor
Получите наше руководство для печати к следующему визиту к врачу, которое поможет вам задать правильные вопросы.
Отправить руководство по электронной почтеОтправить себе или любимому человеку.
Зарегистрироваться
Это руководство для обсуждения с доктором отправлено на адрес {{form.email}}.
Произошла ошибка. Пожалуйста, попробуйте еще раз.
.

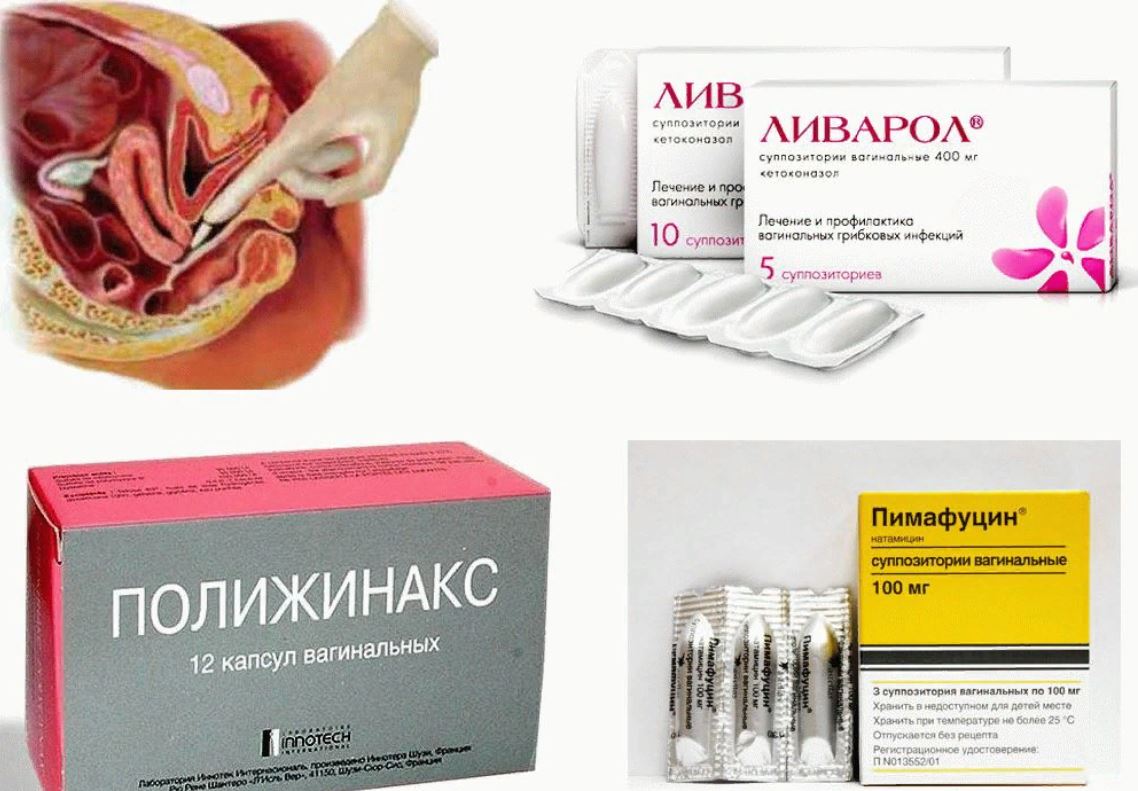

 Образец ткани культивируется на специальной среде, чтобы определить, какие бактерии или грибки, если таковые имеются, вызывают у вас симптомы.
Образец ткани культивируется на специальной среде, чтобы определить, какие бактерии или грибки, если таковые имеются, вызывают у вас симптомы. Регулярно чистите щеткой и нитью. Часто меняйте зубную щетку, пока инфекция не исчезнет.Не делитесь зубными щетками.
Регулярно чистите щеткой и нитью. Часто меняйте зубную щетку, пока инфекция не исчезнет.Не делитесь зубными щетками.

