история несостоявшейся пересадки головы / Хабр
В 2015 году в российских СМИ прогремела новость: итальянский нейрохирург Серджио Канаверо собирается произвести первую в мире пересадку головы! Его пациентом должен был стать на тот момент 33-летний программист Валерий Спиридонов, прикованный к инвалидному креслу из-за спинальной мышечной атрофии.
Тогда возмущались врачи, физиологи и неврологи, тогда торжествовали трансгуманисты и биохакеры, тогда подогревали интерес журналисты, тогда все больше интересовались незаурядными планами хирурга простые обыватели.
Как мы знаем, история расставила все по своим местам: операция не состоялась. Зато теперь есть возможность спокойно объяснить, почему она и не могла быть проведена. Без тысяч недовольных и неаргументированных голосов: «Вы не понимаете! Он сможет! Еще сто лет назад не мечтали и о пришивании пальца, значит, в ближайшем будущем возможно все!». Рассмотрим же более детально предпосылки такой операции, ее сложности и существующие технологии, а также видение самого Канаверо.
Для чего вообще понадобилась пересадка головы – или по-научному cephalosomatic anastomosis (CSA)? В кейсе, за который взялся Канаверо, у пациента было редкое генетическое заболевание, приводящее к постепенной мышечной дегенерации и отказу внутренних органов. Действительно, CSA можно было бы рассматривать в этом случае как «операцию отчаяния», заменяя запрограммированную по сути смерть на некую рулетку – либо смерть в результате неудачной операции, либо жизнь как минимум не хуже качеством (тело у Спиридонова практически не функционировало к моменту, когда об операции заговорили). Сложно сказать, насколько востребованной была бы такая трансплантация в принципе, но все, что развивает медицину и технологии и в перспективе может помочь другим пациентам – несомненное благо.
А насколько это развивает медицину? Ассоциацией первого уровня для планируемой Канаверо операции, помимо навязших в зубах примеров из художественной литературы, были эксперименты советского хирурга Владимира Демихова.
Про его полузабытые трансплантации голов собакам в СССР в 1950–60-х вспомнили все. Да, Владимиром Петровичем были отработаны пионерские технологии, перенятые и развитые затем для трансплантации органов человека во всем мире. Что наводит неспециалиста на мысль: так значит, от животного до человека нужно сделать пресловутый один шаг? Осталось совсем немного, учитывая современные успехи и технологическую оснащенность медицины. Но это не так. Демихов не заходил в своих опытах дальше сшивания сосудов и тканей, обеспечивая только бесперебойный доступ кислорода к мозгу и выживание ЦНС. Именно сохранение рефлекторных и когнитивных функций он демонстрировал в этих опытах – приживленные донорские головы двигались и даже пытались есть привычную пищу. Но в сухом остатке это – всего лишь функционирующая донорская голова.
В случае CSA необходимо решение качественно иной задачи – управляющая телом донорская голова. Успеть сшить магистральные сосуды, прочно скрепить позвонки, соединить пищеводы и трахеи – трудоемкие, но посильные задачи для обычной хирургии. Совсем другое дело – сохранение функций периферических нервов – двигательной, сенсорной. Только при этом CSA вообще имеет смысл, а цель хоть немного оправдывает средства. Ведь иначе проще заменить отказывающие органы аппаратным поддержанием функции – вроде того же ИВЛ или искусственного сердца.
Успеть сшить магистральные сосуды, прочно скрепить позвонки, соединить пищеводы и трахеи – трудоемкие, но посильные задачи для обычной хирургии. Совсем другое дело – сохранение функций периферических нервов – двигательной, сенсорной. Только при этом CSA вообще имеет смысл, а цель хоть немного оправдывает средства. Ведь иначе проще заменить отказывающие органы аппаратным поддержанием функции – вроде того же ИВЛ или искусственного сердца.
Для восстановления управления телом требуются хирургические техники по сшиванию нервов и способы помощи им в активной и быстрой регенерации. Существуют ли они на сегодняшний день? Принципиально – да. Заглянем в медицинскую литературу. Есть вполне четкий алгоритм действий для хирургии поврежденных нервов в конечностях – сокращенная цитата:
Общая схема регенерации аксонов при повреждении (слева) и различные способы сшивания нервов и их отдельных пучков (справа)Существует четыре основных этапа реконструкции типа «конец к концу»— наиболее часто используемой методики восстановления нерва.
1) Концы нервов подготавливают, хирургически удаляя некротическую ткань, при необходимости сгибается сустав или проводят укорочение кости; 2) Концы нервов высвобождают для лучшей подвижности и подтягивают, оставляя между ними минимальный зазор; 3) Обеспечивают правильное соединение кровеносных сосудов и правильное позиционирование сшиваемых концов нервов по оси вращения; 4) Реконструируемый нерв сшивают наложением швов на эпиневрий, иногда сшивают отдельные группы нервных пучков.
Это обычно предпочтительнее для крупных нервов, где сенсорные и двигательные волокна можно выделять и сшивать отдельно.
Там же оговариваются и возможные осложнения и ограничения. При такой операции главное – правильное совмещение оболочек пучков нервных волокон. Дистальный конец аксона (отрезок со стороны конечности, не содержащий тела клетки) погибнет, и новые должны будут регенерировать на его месте на всю длину. Регенерация аксонов пойдет с довольно впечатляющей скоростью 1-3 мм в сутки. То есть, грубо говоря, необходимо правильно совместить «кабель-каналы» – а отдельные «провода» прорастут туда самостоятельно. И здесь уже только остается надеяться на удачное прохождение регенерирующим аксоном места рассечения – не все они смогут преодолеть даже хирургически сшитый зазор. А при неправильном позиционировании, естественно, регенерация идет не по тому пути, причем у аксонов моторных нейронов есть преимущество в росте перед сенсорными. Все это может приводить к денервации органов, неполной двигательной функции и локальной потере чувствительности даже в случае успешной в целом регенерации нерва.
Все это может приводить к денервации органов, неполной двигательной функции и локальной потере чувствительности даже в случае успешной в целом регенерации нерва.
А теперь информация к размышлению: пучки моторных нейронов, иннервирующих человеческий бицепс, содержат 774 аксона.
А общее число моторных нейронов, чьи аксоны проходят через спинной мозг, составляет около полумиллиона! И это будет не отдельный нервный «шнур», хорошо видимый, топографически описанный и строго соответствующий той или иной функции, который можно высвободить, «зачистить концы» и сшить. Это широкий тракт нервной ткани, состоящий из плотно упакованных аксонов, на срезе которого «где-то в этой области» (на рисунке) расположены моторные нейроны. Насколько негативными будут последствия от смещения концов этой «колбасы» относительно друг друга даже на десятую долю миллиметра? Сколько аксонов донорской головы при этом не совпадут со своими проекциями на новом теле – почти все?
Нервные отростки, проходящие через спинной мозг. Аксоны чувствительных нейронов являются афферентными (по ним сигнал возвращается в мозг), обозначены синим. Аксоны нейронов двигательных путей – эфферентные (по ним сигнал идет к периферии) – обозначены красным. Площадь красных областей соответствует примерно полумиллиону плотно упакованных в пучки аксонов моторных нейронов.
Аксоны чувствительных нейронов являются афферентными (по ним сигнал возвращается в мозг), обозначены синим. Аксоны нейронов двигательных путей – эфферентные (по ним сигнал идет к периферии) – обозначены красным. Площадь красных областей соответствует примерно полумиллиону плотно упакованных в пучки аксонов моторных нейронов.На эти вопросы Канаверо должен был ответить в самом начале. Проблему и пути ее решения он обобщил в виде проекта GEMINI по сшиванию спинного мозга. Необязательно откладывать ради этого чтение данной статьи, но все же рекомендуется посмотреть выступление Канаверо на TEDx:
Главными «звоночками» в его речи являются не амбициозность проекта и недостаток технических подробностей, а бравурная, даже самовосхваляющая подача. Канаверо вел себя как откровенный шоумен, хотя и является дипломированным профессионалом. Но работа на публику сделала свое дело. У специалистов возник сильный скепсис, но тему подхватили СМИ и общественность.
Нам из его выступления важно два момента: во-первых, его заявление об уникальных свойствах полиэтиленгликоля (ПЭГ) соединять между собой концы перерезанных нервных пучков. Во-вторых, он акцентирует внимание на том, что моторные нейроны в спинном мозгу имеют длинные отростки (аксоны), которые будут регенерировать медленно. Но он утверждает о наличии второго, дублирующего пути, который образован часто расположенными нейронами с короткими аксонами между ними, которые будут регенерировать значительно быстрее. Почему единственные технические подробности являются на самом деле слабыми местами проекта? Побудем скептиками.
Во-вторых, он акцентирует внимание на том, что моторные нейроны в спинном мозгу имеют длинные отростки (аксоны), которые будут регенерировать медленно. Но он утверждает о наличии второго, дублирующего пути, который образован часто расположенными нейронами с короткими аксонами между ними, которые будут регенерировать значительно быстрее. Почему единственные технические подробности являются на самом деле слабыми местами проекта? Побудем скептиками.
В 1990-м году американские ученые Краузе и Биттнер показали, что нерв восстанавливается гораздо лучше, если соединить его концы с помощью ПЭГ. Это вещество эффективно склеивает поврежденные клеточные мембраны, и сильно повышает шанс на репарацию. Работа была сделана на червях, и не выходила за рамки научного эксперимента. Особо осторожны авторы в обсуждении своих результатов, говоря, что у млекопитающих этот процесс намного сложнее из-за меньшей толщины аксонов, и требует «исключительной точности позиционирования соединяемых концов». Канаверо же возносит в абсолют этот экспериментальный метод, и обработку соединяемых концов спинного мозга ПЭГ он делает краеугольным камнем всего проекта. Ничего плохого – просто запомним, что убедительно показать свойства ПЭГ было одной из задач Канаверо.
Канаверо же возносит в абсолют этот экспериментальный метод, и обработку соединяемых концов спинного мозга ПЭГ он делает краеугольным камнем всего проекта. Ничего плохого – просто запомним, что убедительно показать свойства ПЭГ было одной из задач Канаверо.
А вот со вторым громким заявлением не согласятся многие биологи и врачи. Наш герой утверждает: есть некий альтернативный моторный путь, образованный часто расположенными нейронами, чьи короткие аксоны будут регенерировать быстро. Что ж, разберем это утверждение.
Во-первых, само по себе сомнительно, что он приводит цитату из работы Леона Ларуэлля «La structure de la moelle épinière en coupes longitudinales» аж 1937 года. Тогда еще не были открыты многие современные методы вроде иммуногистохимии, еще неизвестна даже молекула ДНК – такая работа безнадежно стара, чтобы быть единственным отправным источником. Во-вторых, сейчас достоверно известно, что периферическая нервная система образована либо длинными аксонами нейронов из головного мозга, либо двумя нейронами, соединенными через промежуточный ганглий. Да, в ЦНС существуют интернейроны – передающие сигнал от одних нейронов к другим. Но даже гипотетически такая система будет слишком медленной для моторной функции из-за большого количества синапсов. Создается ощущение, что Канаверо специально выбирал, чем бы подкрепить свои соображения – и не нашел ничего убедительнее, чем монография почти 3/4-вековой давности.
Да, в ЦНС существуют интернейроны – передающие сигнал от одних нейронов к другим. Но даже гипотетически такая система будет слишком медленной для моторной функции из-за большого количества синапсов. Создается ощущение, что Канаверо специально выбирал, чем бы подкрепить свои соображения – и не нашел ничего убедительнее, чем монография почти 3/4-вековой давности.
Еще одна сильная, хотя и косвенная, аргументация против Канаверо – это простое логическое рассуждение: если бы его способ сращивания нервов с помощью ПЭГ масштабировался до спинного мозга, то мы бы уже сегодня жили в другом мире. Нет, не в мире пересаженных голов, а в мире счастливых людей, вставших из инвалидного кресла после спинальных травм. Эту задачу никто не решил до сих пор, и тысячи людей ежегодно необратимо инвалидизируются в результате травм. Если бы применение ПЭГ сулило реальную технологию репарации нервов, с 1990-го года ее бы уже развили в революционный метод лечения, но удивительным образом за четверть века никто не обратил на это внимания, кроме Канаверо…
Не правда ли, странная логика: ставить масштабную цель, где сложнейшая нерешенная проблема медицины заявлена просто как одна из задач? Все равно, что представить проект космической станции, где источником энергии будет термоядерный синтез – ну а чего, все остальные детали вроде ракеты-носителя, скафандров и жилых модулей разработаны до нас, осталась одна задача – да, сложная, но мы ведь сможем!
Проверим в публикациях по проекту GEMINI: смогли ли? Примерно с 2016 года Канаверо вошел в коллаборацию с азиатскими хирургами Рен Сяопином и Си-Юн Кимом. Первый является автором работ о трансплантации голов мышам, а также на «человеческой модели», то есть, трупном материале, о чем рассказывали в СМИ.
Первый является автором работ о трансплантации голов мышам, а также на «человеческой модели», то есть, трупном материале, о чем рассказывали в СМИ.
Пересадка головы на трупах состоялась, и неуспешной быть особо не могла. Нет, как раз-таки отработать все хирургические манипуляции и техники при CSA возможно только таким способом. И эта работа, наверное, наиболее качественная и практически значимая из всего GEMINI. Подробные иллюстрации, конкретные техники фиксации, сшивания и так далее . Но аксоны у трупа регенерировать, естественно, не будут, и для этого подойдут только опыты на животных. Каких успехов Сяопин достиг на животных? Для начала, под громкими словами Head Transplantation in Mouse Model скрывается короткая статья о пришивании головы одной мыши на другую мышь, с объединением кровеносной системы и сохранением жизненных показателей (ЭЭГ) донорской головы. Здесь Рен Сяопин просто воспроизвел на грызунах эксперименты Демихова и Уайта полувековой давности!
Более интересны работы Си-Юн Кима на крысах. В одном исследовании после разрезания спинного мозга и применения ПЭГ утверждается, что крысы двигали лапками в ответ на электрическую стимуляцию вибрисс.
В одном исследовании после разрезания спинного мозга и применения ПЭГ утверждается, что крысы двигали лапками в ответ на электрическую стимуляцию вибрисс.
Впечатляет, но… ничего не доказывает. Можно разрезать, скажем, весь жгут автомобильной проводки, скрутить его наобум заново и подключить к аккумулятору. Если при этом загорятся стоп-сигналы – вовсе не значит, что они подключены правильно, они просто получили электрический сигнал, правда непонятно, по какому пути.
В обзоре по проекту GEMINI в журнале Surgery говорится уже о восстановлении двигательной функции крыс. Видео в приложении к обзору – единственное доказательство результатов работы группы. На нем показана и операция рассечения спинного мозга, и ход заживления. Правда, не показано нанесение ПЭГ на место сращения спинного мозга, а также нет сравнения подвижности всех животных – есть только одна еле ползающая оперированная крыса, а также другая (с ушными метками, которых нет на других кадрах) крайне истощенная крыса в конце ролика. Что за животных мы видим, и с чем их поведение можно сравнить – неясно. Еще одна статья Си-Юн Кима (чувствительным людям ходить по ссылке не стоит) посвящена случаю восстановления одной собаки, у которой спинной мозг был перерезан не целиком, а на 90% «на глаз». Собаке, как утверждается, вернули способность ходить благодаря применению ПЭГ, но… контрольных животных для сравнения у нас нет.
Что за животных мы видим, и с чем их поведение можно сравнить – неясно. Еще одна статья Си-Юн Кима (чувствительным людям ходить по ссылке не стоит) посвящена случаю восстановления одной собаки, у которой спинной мозг был перерезан не целиком, а на 90% «на глаз». Собаке, как утверждается, вернули способность ходить благодаря применению ПЭГ, но… контрольных животных для сравнения у нас нет.
Тем не менее, Канаверо в соавторстве с Реном в 2016-м выпускает итоговую статью с пафосным названием «Хьюстон, GEMINI приземлился» – довольно неуместные отсылки к космической программе США. Он красочно описывает, и как «ахнул при виде выздоровевших крыс» из статьи в Surgery журналист Associated Press, и успехи со сшитыми из двух мышами, и о перспективах применения ПЭГ. Ловко, как фокусник, втыкающий шпаги в ящик с ассистенткой, Канаверо создал иллюзию большой проделанной работы, обходя на деле все критические места. Но если разобраться в его запрятанных, подобно матрешкам, экспериментах по ссылкам в его же обзорах по GEMINI – становится ясно, что он не показал ничего важного и нового. Строго говоря, для такого радикального вмешательства, как CSA, у него нет вменяемой статистики эффективности на животных, не говоря уже о доклинических исследованиях. И это подразумевая, что мы безоговорочно доверяем его статьям, как они есть: например, что из всех опытов не были отобраны только удачные кейсы, не было ни собак, ни крыс, которым не помог ПЭГ, и т. п.
Строго говоря, для такого радикального вмешательства, как CSA, у него нет вменяемой статистики эффективности на животных, не говоря уже о доклинических исследованиях. И это подразумевая, что мы безоговорочно доверяем его статьям, как они есть: например, что из всех опытов не были отобраны только удачные кейсы, не было ни собак, ни крыс, которым не помог ПЭГ, и т. п.
Далее, как мы знаем из новейшей истории, случились странные вещи. Канаверо вроде бы объявил, что будет сотрудничать с китайскими хирургами и учреждениями, а значит, Спиридонов ему не подходит – дескать, неэтично пересаживать голову белого на тело азиата. Сам Спиридонов завел семью и решил посвятить время ей, а не играть в сомнительную рулетку со смертью. Яркая и скандальная история тихо потухла, как и положено любому скаму.
Итак, подытожим. То, что предлагал Канаверо – это пиар-проект, основанный на его убежденных высказываниях, что в рамках пересадки головы он походя решит одну из сложнейших нейрохирургических задач – сращение спинного мозга. Обозначая путь решения этой проблемы, он активно создавал мифологию, опираясь на отдельные, местами сомнительные исследования – детали мозаики, не образующие никакого системного подхода сами по себе.
Обозначая путь решения этой проблемы, он активно создавал мифологию, опираясь на отдельные, местами сомнительные исследования – детали мозаики, не образующие никакого системного подхода сами по себе.
Да, кстати, а что же делает Канаверо сейчас? А он вместе со старым товарищем Рен Сяопином переключился на новый проект – на упомянутые в статье спинальные травмы. Он собирается пересаживать уже не голову, а только участок спинного мозга взамен поврежденного. Это, конечно, уже меньше похоже на пиар-проект и более приближено к реальности, правда, полные рассечения спинного мозга тогда потребуются уже в двух местах, что вдвое повышает и риски для успешной регенерации. В общем, время идет, меняются планы и проекты, неизменным остается только уровень владения Канаверо графическими редакторами:
Слева: из презентации Канаверо на TEDx в 2015-м; справа – рисунок из его статьи от 2021 годаСтоит ли публично осуждать тщеславие и обвинять в хайпе подобных авантюристов от науки? Наверное нет, чтобы не подогревать лишний интерес к их проектам. А вот внимательно разбирать с точки зрения специалистов стоит, и не в форме дискуссий, а четко обозначая, что из сказанного ими реально, а что – ложь и подмена понятий. Ведь сознательное введение в заблуждение о чудодейственной технологии – серьезное преступление как минимум против медицинской этики.
А вот внимательно разбирать с точки зрения специалистов стоит, и не в форме дискуссий, а четко обозначая, что из сказанного ими реально, а что – ложь и подмена понятий. Ведь сознательное введение в заблуждение о чудодейственной технологии – серьезное преступление как минимум против медицинской этики.
Автор статьи @Vsevo10d
НЛО прилетело и оставило здесь промокод для читателей нашего блога:
— 15% на все тарифы VDS (кроме тарифа Прогрев) — HABRFIRSTVDS.
Какие части тела ученые научились пересаживать, а какие — нет
- Ева Онтиверос
- Би-би-си
Подпишитесь на нашу рассылку ”Контекст”: она поможет вам разобраться в событиях.
Автор фото, Getty Images
В 2015 году в мире было произведено в общей сложности более 126 тысяч операций по пересадке органов. Это в среднем 14,5 трансплантаций в час.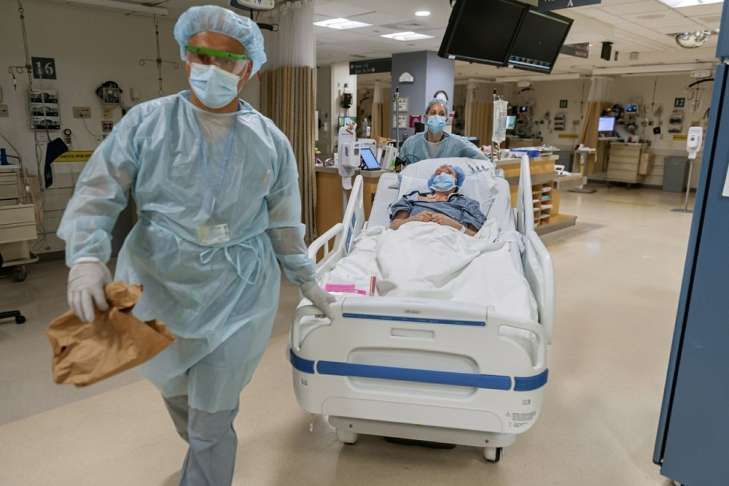
В подавляющем большинстве случаев речь шла о пересадке частей тела, необходимых для продолжения жизни. Большая часть (41,8%) пришлась на трансплантацию почек, следом идут печень и сердце.
В последние годы растет также число пересадок легких, поджелудочной железы и тонкой кишки.
- Сердечные дела: на что будут способны кардиохирурги в будущем
- «Мой сын умер в 1994, но его сердце билось до 2017»
- Продолжают ли волосы и ногти расти после смерти?
Врачи научились пересаживать не только органы, но и различные ткани. Достаточно распространены трансплантации костного мозга, сухожилий, роговой оболочки глаза, кожи, сердечных клапанов, нервов и вен.
Однако многие части тела заменить по-прежнему не получается. Какие и почему?
Голова
Автор фото, Getty Images
Трансплантация головы невозможна — и едва ли будет возможна в обозримом будущем.
«Мы должны сосредоточиться на достижимых вещах. За последние 50 лет мы многого добились в пересадке любых частей тела ниже шеи», — говорит Габриэль Ониску, консультант-трансплантолог в Королевской больнице Эдинбурга и секретарь Европейского общества по трансплантации органов.
С ним соглашается Лорна Мейсон, хирург-трансплантолог и президент Британского трансплантологического общества. Ведь цель врачей — сохранить жизнь как можно большему числу людей, поэтому необходимо «выбирать наиболее реалистичные опции».
Помимо очевидного философского спора (пересаживают ли мозг в тело или мозгу пересаживают тело?), главной трудностью такого рода операции стала проблема соединения головного мозга со спинным.
Большинство операций по трансплантации сталкиваются с проблемой успешного соединения кровеносных сосудов, однако спинной мозг, который отвечает за движение, — это сеть весьма специализированных нервных клеток, называемых нейронами.
Автор фото, Getty Images
Подпись к фото,Спинной мозг — это сеть нервных клеток
Клетки такого типа передают информацию с помощью электрических и химических сигналов, и если их повредить, то заменить их или снова связать воедино будет невозможно.
Это объясняет, почему на сегодняшний день серьезные травмы спинного мозга часто остаются неизлечимыми.
Доктор Мейсон говорит, что в случае травмы или повреждения головного мозга из-за болезни «существуют более реалистичные опции — вроде замены клеток там, где это возможно сделать».
Ученые разрабатывают клеточную терапию, которая в некоторых случаях позволит нейронам регенерироваться и развиваться.
«Клеточная терапия может остановить, а в некоторых случаях даже повернуть вспять развитие дегенеративного заболевания тканей головного мозга, — говорит доктор Мейсон. — Лечение такого рода может помочь пациентам с деменцией или рассеянным склерозом».
Сетчатка глаза
Автор фото, Getty Images
Подпись к фото,Сетчатка находится в задней части глазного яблока и отвечает за преобразование света в видимую картинку
Хотя успешные операции по пересадке роговицы проводятся уже несколько десятилетий, по-прежнему невозможно пересадить сетчатку — внутреннюю часть глазного яблока, которая позволяет нам видеть предметы и изображения.
Эта часть тела опять же включает в себя множество разветвленных нервных связей, так что трансплантация столь сложной нейронной структуры пока остается за пределами современных технических возможностей.
И хотя этими двумя органами список совершенно невозможных трансплантаций ограничивается, существуют операции по пересадке, которые пока еще не стали для хирургов привычным делом.
Желчный пузырь
После любой операции по пересадке пациенту придется провести остаток жизни на иммуноподавляющих препаратах, которые позволят избежать отторжения нового органа, и в случае желчного пузыря это просто того не стоит.
«Любая трансплантация — это баланс между благом пациента и неизбежными последствиями: восстановлением после такой операции и необходимостью принимать лекарства на протяжении всей оставшейся жизни», — объясняет Лорна Мейсон.
Автор фото, Getty Images
Подпись к фото,Желчный пузырь, окрашенный на этой модели в зеленый цвет, является полезным, но не жизненно необходимым органом, говорит доктор Габриэль Ониску
Желчный пузырь находится под печенью и содержит желчь — жидкость, которая выделяется в тонкую кишку и помогает пищеварению. Он упрощает вашу жизнь, но не является жизненно необходимым.
«Это как аппендикс. Если в желчном пузыре регулярно образуются камни или он поражен болезнью, полезнее для здоровья будет его удалить. Мы можем прекрасно жить и без него», — говорит доктор Ониску.
В таком случае пациенту рекомендуется изменить режим питания и образ жизни, чтобы упростить пищеварение.
Селезенка
Доктор Ониску говорит, что селезенка — это немного другой случай, так как это «орган, который фильтрует, ремонтирует и сохраняет красные кровяные клетки». Но при этом, по его словам, селезенка также не является необходимой для поддержания жизни, так что к ней применим тот же принцип.
Но при этом, по его словам, селезенка также не является необходимой для поддержания жизни, так что к ней применим тот же принцип.
После удаления селезенки пациент должен всю жизнь принимать антибиотики — но, опять же, все дело в балансе и в том, что более эффективно для пациента.
«Удаление и антибиотики — это меньший риск, чем перенести операцию по пересадке и до конца жизни принимать медикаменты, чтобы избежать отторжения», — уверяет Мейсон.
Будущее трансплантации
Автор фото, Getty Images
Подпись к фото,Трансплантология не стоит на месте
Пропустить Подкаст и продолжить чтение.
Подкаст
Что это было?
Мы быстро, просто и понятно объясняем, что случилось, почему это важно и что будет дальше.
эпизоды
Конец истории Подкаст
Основное внимание всегда будет уделяться тем частям тела, которые поддерживают жизнь, однако, говорит доктор Ониску, «органы пересаживают по какой-то причине, это должно удовлетворять нужду пациента».
«Вот почему мы, к примеру, делаем пересадку матки, — объясняет он. — Жить без этого органа можно, но пациентка может почувствовать, что не выполнит предназначение своей жизни, если у неё не будет детей. А пересадка матки удовлетворит нужду этой конкретной пациентки».
Врачи уверены, что в будущем пациентам можно будет помогать не только при помощи традиционных операций по пересадке органов — вроде печени, сердца или легкого, — но и за счет регенерации и трансплантации клеток.
«Идеальный пример — пересадка клеток островков Лангерганса для лечения диабета, — говорит доктор Ониску, имея в виду крохотные скопления клеток, которые выделяют инсулин. — Для решения проблемы мы пересаживаем клетки из поджелудочной железы, а не всю железу целиком».
Автор фото, Getty Images
Подпись к фото,Пересадка стволовых клеток может стать альтернативой пересадке органов
По мере того как растет спрос, медики изучают более сложные стратегии лечения, выходящие за пределы пересадки органов и клеточной терапии — и трансплантация все чаще дополняется регенеративной медициной, новыми технологиями и биоинженерией.
Ониску говорит: «Мы изучаем искусственные органы, то есть органы, которые восстанавливаются при помощи стволовых клеток, и, вероятно, даже органы, выращенные в иной среде, — ксенотранспланты». Так называются донорские органы или ткани, имеющие животное происхождение, а также человеческие органы, выращенный в теле животного для последующей пересадки людям.
Мейсон обращает внимание, что в конечном итоге «успех пересадки сводится к результатам командной работы и вклада огромной команды экспертов».
Трансплантация органов и тканей – Better Health Channel
Резюме
Читать полный информационный бюллетень- Трансплантат – это орган, ткань или группа клеток, взятые у одного человека (донора) и пересаженные другому человеку (реципиенту) или переходил с одного сайта на другой в одном и том же человеке.
- Кожный трансплантат является распространенным примером трансплантации из одной части тела человека в другую часть.

- Трансплантат между двумя людьми может вызвать процесс отторжения, когда иммунная система реципиента или хозяина атакует орган или ткань чужеродного донора и разрушает их.
- Чтобы снизить риск отторжения донорского органа, реципиенту, вероятно, придется всю оставшуюся жизнь принимать иммунодепрессанты.
- Можно трансплантировать множество различных органов, тканей, клеток и конечностей — даже лица.
- Подходы к различным видам трансплантации сильно различаются, поэтому вам следует обсудить со своей медицинской командой хирургические процедуры, восстановление и лекарства.
Трансплантат – это орган, ткань или группа клеток, взятые у одного человека (донора) и пересаженные хирургическим путем другому человеку (реципиенту или хозяину) или перемещенные из одного места в другое у того же человека.
Трансплантация, например, пересадка печени, может спасти жизнь. Они также могут восстановить функцию для улучшения качества жизни. Например, трансплантация прозрачной ткани, покрывающей глаз (роговицы), не является необходимой для жизни, но может восстановить зрение.
Они также могут восстановить функцию для улучшения качества жизни. Например, трансплантация прозрачной ткани, покрывающей глаз (роговицы), не является необходимой для жизни, но может восстановить зрение.
Типы трансплантации
Трансплантация является сложной областью медицины, поскольку при пересадке органов или тканей от одного человека другому иммунная система реципиента может отторгнуть и разрушить донорский орган или ткань, и для подавления этого иммунного ответа необходимы лекарства .Используемые методы лечения варьируются в зависимости от пересаживаемой ткани или органа, уровня совместимости между донором и реципиентом и других факторов.
Трансплантация тканей у одного и того же человека
Трансплантация одной части тела в другую называется аутотрансплантацией, а сам процесс называется аутотрансплантацией.
Некоторые примеры аутотрансплантатов включают:
- трансплантат кожи – используется здоровая кожа для заживления раны или ожога на другой части тела
- трансплантат кровеносных сосудов – обеспечивает альтернативный путь кровотока в обход закупоренная артерия, например, при шунтировании сердца
- костный трансплантат – восстанавливает поврежденный участок тела, например, при спондилодезе
- трансплантат костного мозга – например, у больного раком костный мозг, собранный до химиотерапии, может заменить стволовые клетки крови после высокодозная химиотерапия.

Преимущество аутотрансплантата в том, что организм человека вряд ли отторгнет собственные клетки, поэтому длительные препараты для подавления иммунной системы (иммунодепрессанты) не нужны. Однако извлечение (сбор) ткани создает новую рану в дополнение к месту трансплантации, от которой человеку нужно будет восстанавливаться.
Трансплантаты от других людей
Трансплантация между двумя генетически не идентичными людьми называется аллотрансплантацией, а сам процесс называется аллотрансплантацией. Донорскими органами и тканями могут быть живые люди или люди, умершие из-за серьезной травмы головного мозга или нарушения кровообращения.
Аллотрансплантация может вызвать процесс отторжения, когда иммунная система реципиента атакует чужеродный донорский орган или ткань и разрушает их. Реципиенту может потребоваться прием иммунодепрессантов на всю оставшуюся жизнь, чтобы снизить риск отторжения донорского органа. Поговорите со своим врачом, если вас беспокоит долгосрочный риск для здоровья, связанный с приемом иммунодепрессантов.
Для некоторых трансплантатов (особенно костного мозга) также существует вероятность того, что иммунные клетки в донорском костном мозге распознают тело хозяина как чужеродное и атакуют клетки хозяина. Это известно как болезнь «трансплантат против хозяина» (GvHD). Врачи могут предпринять шаги, чтобы попытаться снизить риск GvHD.
Трансплантат между однояйцевыми близнецами называется изотрансплантатом. Реципиент почти никогда не отторгнет изотрансплантат, поэтому иммунодепрессанты не нужны.
В Австралии многие люди стоят в очереди на донорство органов и тканей. Один донор органов и тканей может спасти жизнь или улучшить качество жизни более 10 человек. Если вы хотите стать донором органов или тканей, зарегистрируйтесь в онлайн-реестре доноров органов Австралии. Посетите DonateLife, чтобы узнать больше информации и зарегистрироваться. Обязательно поговорите с семьей и друзьями о своем решении сделать пожертвование, чтобы убедиться, что они знают о ваших пожеланиях.
Трансплантаты от других видов
Трансплантация между видами называется ксенотрансплантацией, а сам процесс называется ксенотрансплантацией. Клапаны сердца коров и свиней уже много лет используются для замены дефектных сердечных клапанов у людей. Клапаны животных перед использованием обрабатывают, чтобы снизить риск отторжения клапана иммунной системой. Клапаны сердца также могут быть заменены человеческими клапанами (аллотрансплантатами) или механическими клапанами сердца.
Органы и ткани, трансплантированные
Трансплантаты могут быть для:
- органов – сердца, почек, печени, легких, поджелудочной железы, желудка и кишечника
- тканей – роговицы, костей, сухожилий, кожи, островков поджелудочной железы, сердечных клапанов, нервов и вен
- клетки – костный мозг и стволовые клетки
- конечности – руки, руки и ноги.
Постоянные медицинские достижения и исследования означают, что новые возможности для инноваций в трансплантации расширяются, включая трансплантацию лица.
Трансплантация нескольких органов, хотя и менее распространенная, чем трансплантация одного органа, проводится каждый год. Обычные трансплантации нескольких органов включают сердце и легкие или поджелудочную железу и почку.
Подход к трансплантации сильно различается в зависимости от типа трансплантата. Поговорите со своей медицинской бригадой о хирургических процедурах, восстановлении и лекарствах.
Где можно получить помощь
- Ваш врач общей практики
- Medicare
- МЕДСЕСТРА ПО ВЫЗОВУ Тел. 1300 60 60 24 – для получения экспертной медицинской информации и консультаций (круглосуточно, 7 дней)
- DonateLife Виктория Тел. (03) 8317 7400
Эта страница была подготовлена в консультации с и одобрена по:
Услуги по трансплантации: Медицинская энциклопедия MedlinePlus
Трансплантация — это процедура, которая проводится для замены одного из ваших органов здоровым от другого человека. Хирургическое вмешательство является лишь частью сложного, длительного процесса.
Хирургическое вмешательство является лишь частью сложного, длительного процесса.
Несколько специалистов помогут вам подготовиться к процедуре и позаботятся о том, чтобы вам было комфортно до, во время и после операции.
Операция по трансплантации обычно проводится для замены больной части тела на здоровую.
ТРАНСПЛАНТАЦИЯ ТОЛЫХ ОРГАНОВ
- Аутотрансплантация островковых клеток проводится после удаления поджелудочной железы у человека из-за длительного (хронического) панкреатита. В ходе этой процедуры из поджелудочной железы извлекаются клетки, вырабатывающие инсулин, и возвращаются в организм человека.
- Трансплантат роговицы заменяет поврежденную или больную роговицу. Роговица — это прозрачная ткань на передней части глаза, которая помогает фокусировать свет на сетчатке. Это часть глаза, на которой находится контактная линза.
- Трансплантация сердца — это вариант для людей с застойной сердечной недостаточностью, которые не реагируют на медикаментозное лечение.

- Трансплантация кишечника является вариантом для людей с синдромом короткой кишки или короткой кишки или прогрессирующим заболеванием печени, а также для тех, кто должен получать все питательные вещества через линию питания.
- Трансплантация почки является вариантом лечения для людей с длительной (хронической) почечной недостаточностью. Это может быть сделано с трансплантацией почки-поджелудочной железы.
- Трансплантация печени может быть единственным вариантом для пациентов с заболеванием печени, которое привело к печеночной недостаточности.
- Трансплантат легкого может заменить одно или оба легких. Это может быть единственным вариантом для человека с заболеванием легких, которому не стало лучше с помощью других лекарств и методов лечения, и ожидается, что он проживет менее 2 лет.
ПЕРЕСАДКА КРОВИ/КОСТНОГО МОЗГА (ТРАНСПЛАНТАЦИЯ СТВОЛОВЫХ КЛЕТОК)
Вам может потребоваться пересадка стволовых клеток, если у вас есть заболевание, которое повреждает клетки костного мозга, или если вы получили высокие дозы химиотерапии или облучения.
В зависимости от типа трансплантации ваша процедура может называться трансплантацией костного мозга, трансплантацией пуповинной крови или трансплантацией стволовых клеток периферической крови. Все три используют стволовые клетки, которые представляют собой незрелые клетки, дающие начало всем клеткам крови. Трансплантация стволовых клеток аналогична переливанию крови и, как правило, не требует хирургического вмешательства.
Существует два разных типа трансплантатов:
- Аутологичные трансплантаты используют ваши собственные клетки крови или костный мозг.
- Аллогенные трансплантаты используют донорские клетки крови или костный мозг. Сингенная аллогенная трансплантация использует клетки или костный мозг идентичного близнеца человека.
ГРУППА СЛУЖБЫ ПЕРЕСАДКИ
В группу службы трансплантации входят тщательно отобранные специалисты, в том числе:
- Хирурги, специализирующиеся на проведении трансплантации органов
- Medical doctors
- Radiologists and medical imaging technologists
- Nurses
- Infectious disease experts
- Physical therapists
- Psychiatrists, psychologists, and other counselors
- Social workers
- Nutritionists and dietitians
BEFORE AN ORGAN TRANSPLANT
Вы пройдете полное медицинское обследование для выявления и лечения всех медицинских проблем, таких как болезни почек и сердца.
Команда специалистов по трансплантации осмотрит вас и изучит вашу историю болезни, чтобы определить, соответствуете ли вы критериям трансплантации органов. Для большинства видов трансплантации органов есть рекомендации, в которых подробно описывается, какой тип людей, скорее всего, получит пользу от трансплантации и сможет справиться с этим сложным процессом.
Если команда по трансплантации считает, что вы являетесь подходящим кандидатом на трансплантацию, вы будете внесены в национальный список ожидания. Ваше место в списке ожидания зависит от ряда факторов, которые зависят от типа трансплантата, который вы получаете.
Как только вы попадете в список ожидания, начнется поиск подходящего донора. Типы доноров зависят от вашего конкретного трансплантата, но включают:
- Живой родственный донор состоит в вашем родстве, например, родитель, брат, сестра или ребенок.
- Живой неродственный донор — это человек, например друг или супруг.
- Умерший донор — это недавно умерший человек.


 Это обычно предпочтительнее для крупных нервов, где сенсорные и двигательные волокна можно выделять и сшивать отдельно.
Это обычно предпочтительнее для крупных нервов, где сенсорные и двигательные волокна можно выделять и сшивать отдельно.